Avoin dialogi toimi Länsi-Pohjan nuorisopsykiatriassa
Lähtökohdat Länsi-Pohjan sairaanhoitopiirin nuorisopsykiatria organisoitiin 2000-luvun alussa avoimen dialogin mallin mukaan. Kuvaamme Länsi-Pohjassa mielenterveyshoitoa saaneiden nuorten selviytymistä suhteessa muihin sairaanhoitopiireihin.
Menetelmät Kohortti muodostettiin 2003–2008 nuorisopsykiatriseen hoitoon tulleista (n = 56 865). Palvelujen käyttöä seurattiin 10 vuoden ajan hoidon alusta. Regressiomalleilla tutkittiin, miten aloituspaikka oli yhteydessä hoidon pitkittymiseen ja kuolleisuuteen.
Tulokset Lääkealtistusta ja sairaalapäiviä oli vähiten Länsi-Pohjassa hoitonsa aloittaneilla. Työkyvyttömyystukea maksettiin vähiten Husissa, Itä-Savossa, Vaasassa ja Länsi-Pohjassa hoitonsa aloittaneille. Vakioitu kuolleisuussuhde oli pienin Husissa, Itä-Savossa, Etelä-Pohjanmaalla ja Länsi-Pohjassa. Työkyvyttömyyden ja mielenterveyshoidon jatkumisen todennäköisyys oli pienin Länsi-Pohjassa hoitonsa aloittaneilla, mutta ero ei ollut tilastollisesti merkitsevä verrattuna Husin, Itä-Savon, Kanta-Hämeen ja Vaasan alueisiin.
Päätelmät Dialogisen hoitomallin mahdollisuuksia mielenterveyspalvelujen tehostajana on aiheellista selvittää edelleen.

Vaikka nuorisopsykiatrisen hoidon saatavuus on Suomessa parantunut, hoitotulokset ovat pysyneet epätyydyttävinä (1), ja sekä nuorten mielenterveyspalveluiden käyttö (2,3) että -eläköitymiset (3,4,5) ovat lisääntyneet. Syiden on katsottu olevan moninaisia ja edellyttävän varhaistuen laaja-alaista ja kansallista kehittämistä (6).
Tällä hetkellä ei vallitse täyttä yksimielisyyttä varhaistuen käytännön toteutuksesta ja sen lähtökohtaisista tavoitteista. Yleensä varhaisvaiheen psykososiaalisten hoito-ohjelmien kehittäminen pohjautuu oirekeskeiseen mielenterveyshoidon malliin, jossa oirekuvan pohjalta tehdään päätelmiä häiriön luonteesta, kulusta ja sen hoitoon parhaiten soveltuvista hoitomenetelmistä. Lähestymistapaa on kritisoitu siitä, että se sivuuttaa herkästi monia kokonaisvaltaisemman hyvinvoinnin kannalta tärkeitä tekijöitä (7).
Vaihtoehtoista mallia edustavat kontekstuaaliset (8) ja tarpeenmukaiset (7,9) lähestymistavat, joissa pyritään optimoimaan mielenterveyshoidon yhteiset vaikuttavat tekijät. Hoidon lähtökohtana on tällöin vuorovaikutussuhteen laatu sekä jaettu ymmärrys potilaan ja tämän lähipiirin elämäntilanteesta, jonka mukaisesti hoitomenetelmät ja muut tukitoimet sovitetaan. Lähestymistapa ei poissulje ongelman diagnosoimista tai psyykenlääkehoitoa, mutta oirekeskeiseen malliin verrattuna diagnooseja käytetään enemmän hallinnollisessa tarkoituksessa ja psyykenlääkitystä oirekuvan lievittämiseen tilanteissa, joissa muut hoito- ja tukimuodot eivät ole auttaneet.
Käytännön on katsottu vähentävän pitkäkestoiseen psyykenlääkehoitoon liittyviä riskejä (9,10,11). Lisäksi sen on katsottu vähentävän psykiatristen ongelmien reifikaatiota, jossa sopimuksenvaraiset oirekuvaukset ohjaavat sekä potilaiden että ammattilaisten tulkintoja ongelmien luonteesta ja syistä (11).
Suomessa tarpeenmukaisia hoitokäytäntöjä kehitettiin 1980-luvulla valtakunnallisen skitsofreniaprojektin yhteydessä (9). Tämän jälkeen laaja-alaisempi kehitystyö jatkui käytännössä vain Länsi-Pohjan sairaanhoitopiirissä, jossa koko mielenterveyshoitojärjestelmä uudelleenorganisoitiin niin, että tarpeenmukainen ja sittemmin avoimen dialogin hoitomallina tunnettu perhe- ja verkostokeskeinen hoitomalli toteutuisi kaikessa mielenterveyshoidossa ongelmasta riippumatta.
Suomessa tarpeenmukaisen hoidon kehittämistä on voinut jarruttaa hoitomallin ”henkilöityminen” Länsi-Pohjan sairaanhoitopiiriin, sillä valtakunnallisissa rekisteriaineistoissa Länsi-Pohjassa on ollut keskimääräistä korkeampi itsemurhakuolleisuus (3,12) sekä relapsiriski (13,14). Monet selvityksistä ovat kuitenkin keskittyneet tietyn potilasryhmän tarkasteluun, jolloin portaattomissa palveluissa aineistoihin valikoituu vakavammin oireilevia. Lisäksi poikkileikkausrekisterit voivat antaa harhaanjohtavan kuvan muuttotappioista kärsivistä alueista, joissa paremmin toipuvat muuttavat todennäköisemmin lähtöalueen ulkopuolelle (15).
Matalan kynnyksen hoitojärjestelmien pitkän aikavälin vaikuttavuuden arvioimiseksi tarvitaan pitkittäisasetelmia ja sitä, että lähtötilanteen hoitokäytännöstä on riittävästi tietoa. Esimerkiksi 1990-luvun jälkeen koko Länsi-Pohjan alueen kattanut dialoginen hoitomalli on toteutunut systemaattisesti nuorisopsykiatriassa, kun taas alueen muiden mielenterveyspalveluiden hoitokäytännöissä on ollut enemmän vaihtelua. Tämän rekisteriseurannan tavoitteena oli tuottaa kuvailevaa pitkittäistietoa Länsi-Pohjan alueella hoitoon tulleiden nuorten mielenterveyspotilaiden selviytymisestä muualla Suomessa hoitoon tulleisiin nuoriin verrattuna.
Aineisto ja menetelmät
Tutkimuskohortti muodostettiin kaikista 13–20-vuotiaista nuorista, joilla oli hoitoilmoitusrekisterissä yksi tai useampi käynti tai hoitojakso psykiatrian erikoissairaanhoidossa 1.1.2003–31.12.2008 (n = 68 883). Kohortista poistettiin nuoret, joiden nuorisopsykiatrinen hoito oli alkanut ennen vuotta 2003 (n = 12 018). Tietoja kerättiin Terveyden ja hyvinvoinnin laitoksen (THL), Tilastokeskuksen ja Kelan rekistereistä 31.12.2018 saakka. Nuorisopsykiatrisen hoidon alkamisajankohdaksi määriteltiin hoitoilmoitusrekisterin ensimmäisen rekisterimerkinnän päivämäärä ja seurannan päättymispäiväksi kuolinpäivä tai 3650. päivä hoidon alusta.
Tutkimusaineiston pohjalta on aiemmin saatu vahvistusta hypoteesille, että hoidon alkaminen avoimen dialogin hoitojärjestelmässä on pitkällä aikavälillä yhteydessä vähäisempään mielenterveyspalvelujen ja työkyvyttömyysetuuksien käyttöön (16). Tämän osatutkimuksen tavoitteena oli tuottaa tarkempaa kuvailevaa tietoa siitä, miten muualla Suomessa aloitettu nuorisopsykiatrinen hoito on pitkällä aikavälillä yhteydessä kumulatiiviseen lääkealtistukseen, työkyvyttömyystukiin ja sairaalahoitopäiviin Länsi-Pohjan sairaanhoitopiirissä aloitettuun nuorisopsykiatriseen hoitoon verrattuna. Lisäksi vertailtiin mielenterveyspalveluiden käytön pitkittymisen ja kuolemanriskiä.
Tutkimuksen sisäänottovuosina Länsi-Pohja oli ainoa sairaanhoitopiiri, jossa verkostokeskeinen dialoginen hoitomalli kattoi koko alueen nuorisopsykiatrisen palvelujärjestelmän, ja jossa lähes koko hoitohenkilökunta oli koulutettu hoitomallin mukaisesti organisaation sisäisissä psykoterapeuttikoulutuksissa (17,18). Vastaavanlaista hoitomallia sovellettiin rajatummin myös Hyksin nuorisopsykiatriassa (19).
Analyysimenetelmät
Lähtötilanteen analyysiä tehtiin vertailemalla tutkimuksen sisäänottovuosien aikana nuorisopsykiatriseen hoitoon tulleiden ja hoidossa olleiden potilaiden määrää väestösuhteutettuna sekä sisäänottovuosien ikä-, diagnoosi- ja sukupuolijakaumia. Kuolleisuutta vertailtiin laskemalla sairaanhoitopiirikohtaisesti iän ja sukupuolen mukaan vakioitu kuolleisuussuhde (Standardized Mortality Rate, SMR). Seuranta-ajan odotettujen kuolemien määrä laskettiin normaaliväestön ikä-, sukupuoli- ja vuosispesifisillä kuolleisuusluvuilla, jotka muodostettiin Tilastokeskuksen rekisteristä (20).
Kumulatiivista psyykenlääkealtistusta vertailtiin laskemalla ensin yhteen kaikkien seuranta-ajan psyykenlääkeostojen (N05 ja N06) määritelty vuorokausiannos (Defined Daily Dose, DDD) ja jakamalla se henkilövuosilla. Vastaavalla tavalla vertailtiin 10 vuoden aikana myönnettyjen mielenterveystukien (määräaikaiset tai toistaiseksi jatkuvat kuntoutustuet/eläkkeet sekä sairauspäivärahat) ja psykiatrian sairaalahoitopäivien määrää.
Logistisella regressioanalyysilla tutkittiin, miten hoidon alkaminen eri sairaanhoitopiireissä oli Länsi-Pohjaan verrattuna yhteydessä palveluiden käytön pitkittymiseen silloin, kun taustatekijät on huomioitu. Vastemuuttujina analyyseissä olivat hoitokontakti seurannan lopussa (yksi tai useampi käynti ja/tai hoitopäivä psykiatrian erikoissairaanhoidossa ja/tai perusterveydenhuollon mielenterveysyksiköissä ja/tai psyykenlääkeosto henkilön viimeisenä seurantavuotena) ja työkyvyttömyystuet seurannan lopussa (yksi tai useampi maksu mielenterveyssyistä myönnettyä määräaikaista ja/tai toistaiseksi jatkuvaa eläkettä ja/tai sairauspäivärahaa henkilön viimeisenä seurantavuotena).
Analyysissä vakioitiin tutkittavan ikä, sukupuoli, seuranta-aika, tulovuoden diagnoosi (F2, F3) sekä nuorisopsykiatrisen hoidon alkua edeltänyt mielenterveyshoito ja sijoitukset. Logistisen regressiomallin tulokset ilmoitettiin vakioituina kerroinsuhteina (adjusted odds ratio, aOR). Kuolleisuutta mallinnettiin vastaavalla tavalla Poisson regressiolla (21), jonka tulokset raportoitiin kuolleisuuksien suhteina (adjusted mortality rate ratio, aMRR). Kuolleisuuden perustiedot, Poisson-regression tulokset ja sairaanhoitopiirien Kaplan–Meier-käyrät on esitetty liitetaulukoissa 1 ja 2 sekä liitekuviossa 1. Koska analyysien tavoitteena oli tuottaa kuvailevaa tietoa, monivertailua ei kontrolloitu.
Tulokset
Lähtötilanne
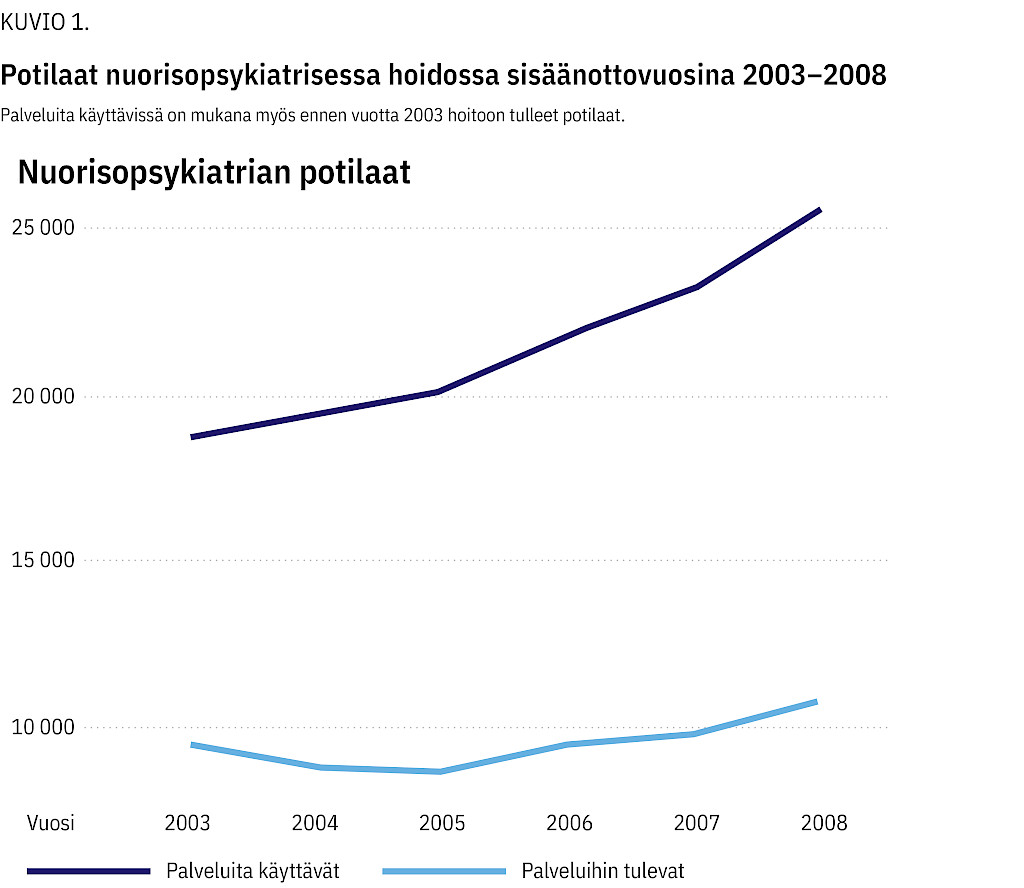
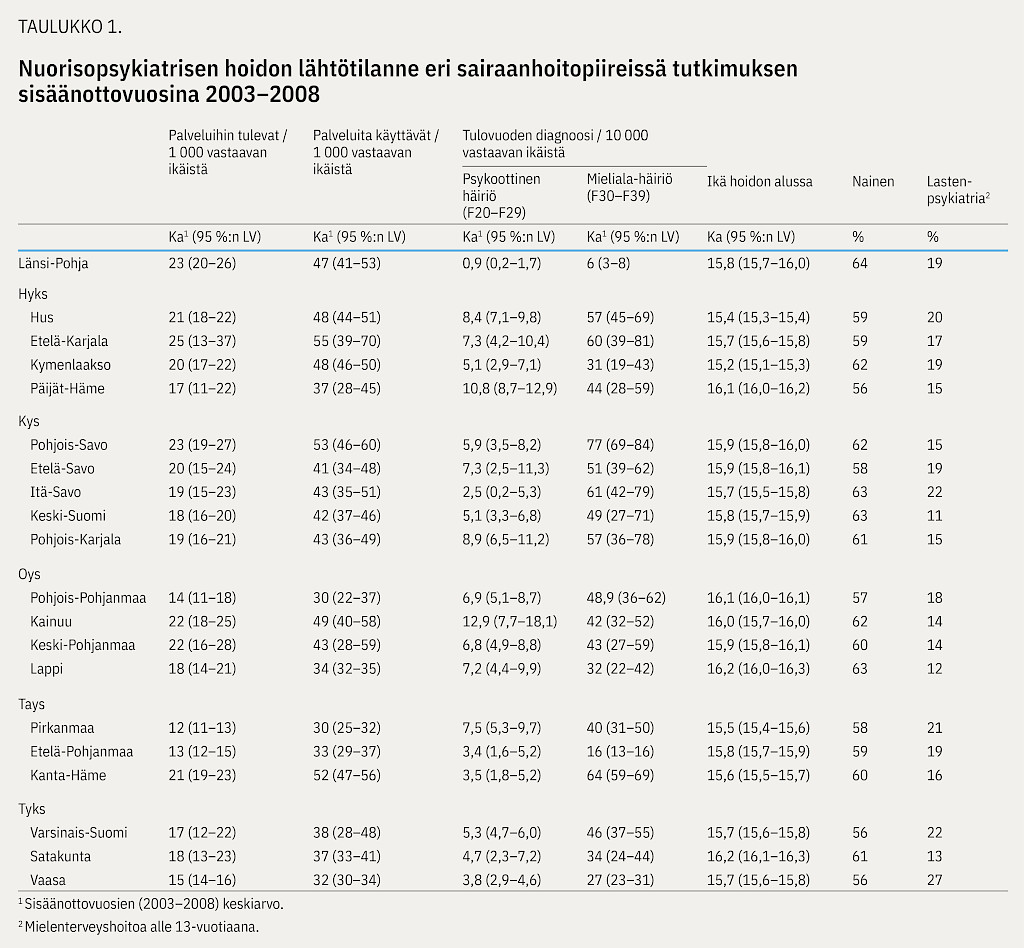
Nuorisopsykiatristen potilaiden vuotuinen määrä kasvoi palveluihin tulevien potilaiden määrää jyrkemmin (kuvio 1). Uusien nuorisopsykiatristen potilaiden määrä oli korkeinta Etelä-Karjalan, Länsi-Pohjan ja Pohjois-Savon sairaanhoitopiireissä (taulukko 1). Psykoosi- ja/tai mielialadiagnoosin ensimmäisenä hoitovuotena saaneita potilaita oli Länsi-Pohjassa muuta Suomea vähemmän, mikä heijastelee ei-diagnooseja edellyttävää hoitojärjestelmää. Valtakunnallisesti hoidon alkamisikä oli keskimäärin 16 vuotta, 60 % oli naisia ja 20 % oli saanut lastenpsykiatrista hoitoa.
Hoito ja kuolleisuus
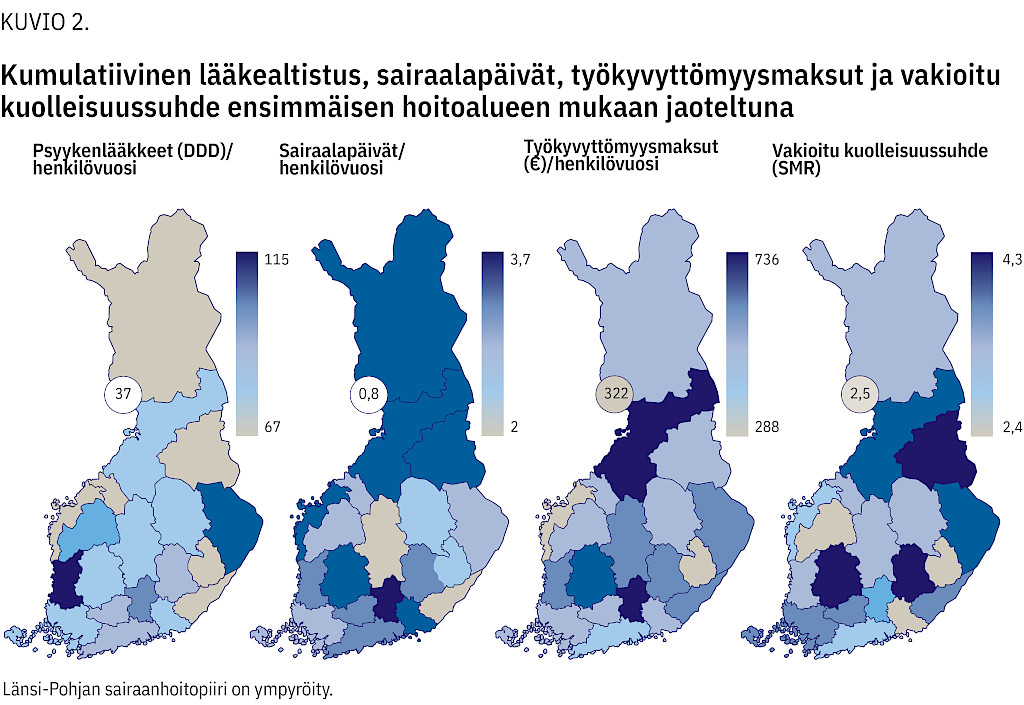
10 vuoden kumulatiivinen lääkealtistus ja sairaalapäivät olivat Länsi-Pohjassa henkilövuosiin suhteutettuna valtakunnan matalimmalla tasolla (kuvio 2). Kumulatiiviset työkyvyttömyyskorvaukset (euroa) olivat pienimmät Helsingin ja Uudenmaan (Hus), Itä-Savon, Vaasan ja Länsi-Pohjan sairaanhoitopiireissä hoitonsa aloittaneilla. Vakioitu kuolleisuussuhde oli matalin Husissa, Itä-Savossa, Etelä-Pohjanmaalla ja Länsi-Pohjassa hoitonsa aloittaneilla.
Hoitotulos
Länsi-Pohjan ulkopuolella hoitonsa aloittaneet nuoret olivat kymmenen vuoden seuranta-ajan päättyessä todennäköisemmin mielenterveyshoidon piirissä ja/tai mielenterveyssyistä työkyvyttöminä. Yhteys ei ollut tilastollisesti merkitsevä Husin, Itä-Savon, Kanta-Hämeen ja Vaasan sairaanhoitopiireihin verrattuna (taulukko 2). Kuolleisuudessa ei havaittu eroja.
Päätelmät
Nuorisopsykiatristen potilaiden rekisteriseurannassa havaittiin mielenterveyspalvelujen ja sosiaalietuuksien pitkän aikavälin käytössä alueellisia eroja, jotka eivät näytä selittyvän vain ensimmäisen hoitopaikan maantieteellisellä sijainnilla. Kaikkiaan nuorisopsykiatrista hoitoa saaneiden suuri ennenaikaisen kuoleman ja palveluiden käytön pitkittymisen riski viestivät tarpeesta kehittää tehokkaampia keinoja auttaa mielenterveysongelmista kärsiviä nuoria.
Työkyvyttömyystuet, vakioitu kuolleisuussuhde ja mielenterveyshoidon pitkittymisen riski olivat Länsi-Pohjan avoimen dialogin hoitojärjestelmässä nuorisopsykiatrisen hoitonsa aloittaneilla matalalla tasolla. Näiltä osin tulokset olivat linjassa aiempien nuorisopsykiatrian (16,22) sekä psykoosin rekisteritutkimusten kanssa, joissa on hyödynnetty pitkittäisasetelmaa (23,24,25) ja huomioitu taustatekijöitä (26).
Länsi-Pohjassa hoitonsa aloittaneiden nuorten pitkän aikavälin palveluiden käyttö ja kuolleisuus eivät kuitenkaan pääosin eronneet Husin, Itä-Savon ja Vaasan alueilla hoitonsa aloittaneiden tuloksista. Näistä Husin nuorisopsykiatriassa on dokumentoidusti toteutettu vastaavanlaista hoitokäytäntöä tutkimuksen sisäänottovuosina (19). Toimivien hoitomallien kehittämisen kannalta olisikin hyödyllistä selvittää tarkemmin, millaisia palveluja ja hoitokäytäntöjä eri alueilla on ollut tutkimuksen sisäänottovuosina, ja millaisia vastaavuuksia näistä löytyy. Lisätutkimusta tarvitaan myös erilaisten hoitomenetelmien käytännön toteutuksesta ja integraatiosta avoimen dialogin hoitojärjestelmässä.
Tuloksia on tulkittava tietyin varauksin. Ensinnäkin palveluiden käyttö ei välttämättä anna todenmukaista kuvaa tutkittavien psyykkisestä voinnista. Pidämme kuitenkin epätodennäköisenä, että pitkällä aikavälillä suomalaisessa järjestelmässä ei syntyisi rekisterimerkintöjä, mikäli henkilön oirekuva olisi säilynyt invalidisoivana. Toiseksi havainnoivan tutkimusasetelman vuoksi ei voi suoraan todeta, missä määrin erot selittyvät alueiden hoitokäytännöillä ja missä määrin taas muilla tekijöillä. Esimerkiksi Länsi-Pohjan portaattomien palveluiden vuoksi on mahdollista, että lievemmin oireilevat potilaat olivat yliedustettuna. Tätä ei voitu täysin kontrolloida, koska hoitomallissa F-diagnooseja käytettiin lähinnä tilanteissa, joissa haettiin Kelan myöntämiä etuuksia (16), minkä lisäksi onnistunut hoito voi itsessään lievittää oirekuvaa niin, etteivät diagnostiset kriteerit täyty.
Aiemmissa psykoosikohorttien tutkimuksissa oli kuitenkin todettavissa, ettei psykoosien ilmaantuvuus Länsi-Pohjassa tutkimuksen sisäänottovuosina eronnut valtakunnallisesta tasosta, kun diagnoosit asetettiin tutkimustarkoituksessa (11,17). Lisäksi aiemmin raportoidussa ensikertalaisten kohortissa tulokset säilyivät samansuuntaisina myös väestösuhteutettuna ja taustatekijät tarkemmin vakioituna (16).
Vaikka syy-seuraussuhteista ei voitu tehdä luotettavia päätelmiä, selittynee osa eroista Länsi-Pohjan tarpeenmukaisella ja dialogisella hoitomallilla, jonka lähtökohdat eroavat oirekeskeiseen malliin pohjautuvista hoito-ohjelmista ja menetelmistä. Dialoginen hoitomalli perustuu enemmän kliinisen työn osana tapahtuvaan koko hoitohenkilöstön perhe- ja verkostoterapian psykoterapeuttikoulutukseen, työryhmätyöskentelyyn sekä palveluiden uudelleenorganisointiin.
Mikäli hoitomallilla pystytään takaamaan välitön tarpeenmukainen apu julkisessa terveydenhuoltojärjestelmässä siten, että nuorten mielenterveyspotilaiden sairaala- ja lääkehoidon tarve vähenevät, voidaan sitä pitää varteenotettavana ja kustannustehokkaana tapana kehittää matalan kynnyksen verkostokeskeisiä mielenterveyspalveluita. Oletamme, että tällaisissa hoitojärjestelmissä myös olemassa olevalle psykiatriresurssille vapautuisi enemmän aikaa sekä välittömään että konsultatiivisempaan potilastyöskentelyyn, mitä voidaan pitää tärkeänä psykiatripulan pahentuessa lähivuosien aikana.
Omistamme tämän artikkelin tarpeenmukaisen psykiatrian pioneerin professoriemeritus Yrjö O. Alasen (1927–2022) muistolle.
Kirjoittajien ilmoittama käsikirjoitukseen liittyvä rahoitus: Sosiaali- ja Terveysministeriö http://dx.doi.org/10.13039/501100008487
LIITETAULUKOT JA LIITEKUVIOEi sidonnaisuuksia.
Tämä tiedettiin
• Avoimen dialogin hoitomalli on Länsi-Pohjan sairaanhoitopiirissä kehitetty tapa mielenterveyspalvelujen järjestämiseen.
• Hoitomallin on todettu oleva yhteydessä ensipsykoosipotilaiden myönteisiin demografisiin ja kliinisiin hoitotuloksiin.
• Mielenterveysindikaattoreihin on Länsi-Pohjassa liittynyt suuri ennenaikaisen kuoleman ja sairaalahoidon uusiutumisen riski, mutta väestösuhteutetut poikkileikkausrekisterit voivat antaa epätarkan kuvan hoidon vaikuttavuudesta.
Tutkimus opetti
• Länsi-Pohjan avoimen dialogin hoitojärjestelmässä alkanut hoito oli yhteydessä nuorisopsykiatristen potilaiden keskimääräistä vähäisempään työkyvyttömyysetuuksien ja mielenterveyspalveluiden käyttöön.
• Erot eivät olleet tilastollisesti merkitseviä suhteessa kaikkiin sairaanhoitopiireihin.
• Toimivien hoitomallien kehittämisen kannalta olisi hyödyllistä selvittää, millaisia hoitokäytäntöjä muilla alueilla on ollut tutkimuksen sisäänottovuosina.
- 1
- Holttinen T. Finnish adolesents treated in psychiatric inpatient care from 1980 to 2010 and their long-term life situations. Tampere University Dissertations 2023;729.
- 2
- Ranta K, Kaltiala R, Karvonen JT, Koskinen T, Kronström K. Nuorten varhaisia psykososiaalisia hoitoja tulee ottaa laajemmin käyttöön. Duodecim 2020;136:2044–6.
- 3
- Terveyden ja hyvinvoinnin laitos. Kansallinen indikaattoripankki-sotkanet. Viitattu 3.2.2023.
- 4
- Laaksonen M, Blomgren J, Perhoniemi R. Mielenterveyssyistä alkavat eläkkeet ovat yleistyneet nuorilla mutta vähentyneet vanhemmissa ikäryhmissä. Suom Lääkäril 2021;36:1889–97.
- 5
- Mattila-Holappa P. Mental health and labour market participation among young adults. Studies in Social Security and Health 2018;152.
- 6
- Vorma H, Rotko T, Larivaara M, Kosloff A. Kansallinen mielenterveysstrategia ja itsemurhien ehkäisyohjelma vuosille 2020–2030. Sosiaali- ja terveysministeriön julkaisuja 2020:6.
- 7
- van Os J, Guloksuz S, Vijn TW, Hafkenscheid A, Delespaul P. The evidence-based group-level symptom-reduction model as the organizing principle for mental health care: time for change? World Psychiatry 2019;18:88–96. DOI: 10.1002/wps.20609
- 8
- Wampold BE. How important are the common factors in psychotherapy? An update. World Psychiatry 2015;14:270–7. DOI: 10.1002/wps.20238
- 9
- Alanen Y. Towards a more humanistic psychiatry: Development of need-adapted treatment of schizophrenia group psychoses. Psychosis 2009;1:156–66.
- 10
- Bergström T, Hulkko A, Hartikainen S ym. Psykoosilääkehoidon ohjaus voi tehostaa skitsofrenian hoitoa. Duodecim 2022;138:787–93.
- 11
- Bergström T. Life after integrated and dialogical treatment of first-episode psychosis: long-term outcomes at the group and individual level. JYU Dissertations 2020;207.
- 12
- Partonen T, Eklin A, Grainger M, Kauppila R, Suvisaari J, Virtanen A. Itsemurhakuolemat Suomessa 2016–2018. Terveyden ja hyvinvoinnin laitos, Raportti 2020;3.
- 13
- Wahlbeck K, Cresswell-Smith J, Haaramo P. Potilaan paluu psykiatriseen sairaalahoitoon. Suom Lääkäril 2019;3:120–6.
- 14
- Terveyden ja hyvinvoinnin laitos. Psykoosin laaturekisteri. (siteerattu 3.2.2023).
- 15
- Bergström T. Rakenteelliset tekijät mutkistavat väestösuhteutettujen mielenterveysindikaattorien tulkintaa. Suom Lääkäril 2020;75:2052–3.
- 16
- Bergström T, Seikkula J, Alakare B ym. The 10-year treatment outcome of open dialogue-based psychiatric services for adolescents: A nationwide longitudinal register-based study. Early Interv Psychiatry 2022;16:1368–75. DOI: 10.1111/eip.13286
- 17
- Seikkula J, Alakare B, Aaltonen J. The Comprehensive Open Dialogue Approach in Western Lapland: II. Long-term stability of acute psychosis outcomes in advanced community care. Psychosis 2011;3:192–204.
- 18
- Alakare B. Jakamaton kokonaisuus lasten ja nuorten mielenterveystyössä. THL Raportissa (47/2011): Kaivosoja M, Löf T, Indola J, toim. Rapsodia Terveelle Mielelle – Kansallisen mielenterveys- ja päihdesunnitelman toimeenpano Tervein Mielin Pohjois-Suomessa -hankkeessa. Tampere: Tampereen yliopistopaino 2011, s. 88–90.
- 19
- Granö N, Karjalainen M, Ranta K, Lindgren M, Roine M, Therman S. Community-oriented family-based intervention superior to standard treatment in improving depression, hopelessness and functioning among adolescents with any psychosis-risk symptoms. Psychiatry Res 2016;237:9–16. DOI: 10.1016/j.psychres.2016.01.037
- 20
- Tilastokeskus. Kuolleet (12ag). (siteerattu 15.1.2023). statfin.stat.fi/PxWeb/pxweb/fi/StatFin/StatFin__kuol/statfin_kuol_pxt_12ag.px/
- 21
- Carstensen B. Who needs the Cox model anyway? bendixcarstensen.com/WntCma.pdf
- 22
- Bergström T, Seikkula J, Gaily-Luoma S, Miettunen J, Kurtti M. A 5-year suicide rate of adolescents who enrolled to an open dialogue-based services: a nationwide longitudinal register-based comparison. Community Ment Health J 2023;59:1043–50. DOI: 10.1007/s10597-023-01106-0
- 23
- Bergström T, Seikkula J, Alakare B ym. The family-oriented Open Dialogue approach in the treatment of first-episode psychosis: nineteen-year outcomes. Psychiatry Res 2018;270:168–75. DOI: 10.1016/j.psychres.2018.09.039
- 24
- Karvonen M, Peltola M, Isohanni M ym. PERFECT – Skitsofrenia. Stakes 2008;8.
- 25
- Kiviniemi M. Mortality, disability, psychiatric treatment and medication in first-onset schizophrenia in Finland: the register linkage study. Oulu: University of Oulu 2014.
- 26
- Karolaakso T, Autio R, Näppilä T ym. Contextual and mental health service factors in mental disorder-based disability pensioning in Finland – a regional comparison. BMC Health Serv Res 2021;21:1081. DOI: 10.1186/s12913-021-07099-4
The outcome of adolescents treated within the open dialogue mental health treatment system in Länsi-Pohja compared to adolescents treated in other hospital districts
Background In the early 2000s, adolescent psychiatry in the Länsi-Pohja Hospital District was organized according to the open dialogue approach. The goal of this register study was to describe the outcomes of adolescents mental health treatment initiated in Länsi-Pohja compared to those who started treatment in other hospital districts.
Methods The cohort included adolescents who were enrolled to psychiatric care in 2003–2008 (n=56,865). Service utilization was observed for a 10 years from the start of treatment. Regression models were used to investigate how the initiation of treatment in different hospital districts was associated with treatment prolongation and mortality.
Results The cumulative exposure to medication and hospitalization days were lowest among those who started treatment in Länsi-Pohja. Disability allowances were lowest for adolescents who initiated treatment in Hus (Helsinki and Uusimaa Hospital District), Eastern Savonia, Vaasa, and Länsi-Pohja. The standardized mortality ratio was lowest in Hus, Eastern Savonia, South Ostrobothnia, and Länsi-Pohja. The probability of continued disability and mental health treatment was lowest in Länsi-Pohja, but the difference was not statistically significant compared to treatment initiation in Hus, Eastern Savonia, Häme, and Vaasa.
Conclusions Further exploration of the possibilities offered by the open dialogue to enhance mental health services is warranted.
Tomi Bergström, Jyri J. Taskila, Mia Kurtti, Jouko Miettunen, Jaakko Seikkula, Kari Valtanen