Lasten kaihin seulonta ja leikkaukset
Lähtökohdat Lapsen kaihi tulee leikata varhaisessa vaiheessa näönkehityksen turvaamiseksi. Selvitimme TYKS:ssa vuosina 2003–2016 tehtyjen lasten kaihileikkausten tuloksia.
Menetelmät Tutkimukseen valittiin alle 5-vuotiaat lapset, joille tehtiin kaihileikkaus ja asetettiin primaaristi keinolinssi.
Tulokset Leikatuista 24 lapsesta kummankin silmän kaihi oli 11:llä ja toisen silmän kaihi 13:lla. 83 % lapsista lähetettiin neuvolasta tai lastenlääkäriltä. Leikkausiän mediaani oli 8,6 kk (0,8–50,4 kk). Kuusi potilasta (10 silmää) leikattiin alle 2 kk:n iässä (25 % potilaista). Glaukooma kehittyi kolmelle, joista kaikki oli leikattu 1 kk:n iässä. Saavutetun kaukonäöntarkkuuden Snellenin mediaani oli 0,40: bilateraalisilla 0,63 ja unilateraalisilla 0,25. Ryhmien välillä ei todettu tilastollisesti merkitsevää eroa (p = 0,186). Leikatuissa silmissä taitteisuus muuttui likitaittoiseen suuntaan: 1–18 kk leikkauksen jälkeen keskimäärin –2,85 D ja 1,5–5 v leikkauksen jälkeen –2,80 D.
Päätelmät Suomessa lapset ohjautuvat tutkimuksiin hyvin seulontojen ansiosta. Kaihileikkauksen jälkeen nähdään leikattujen silmien muuttuminen likitaittoisiksi ja se on nopeinta ensimmäisinä vuosina leikkauksen jälkeen.

Synnynnäisen kaihin ilmaantuvuus on 2,49/10 000 lasta. Näistä noin kahdessa tapauksessa kolmesta kaihi on molemmissa silmissä eli bilateraalinen ja yhdessä tapauksessa kolmesta yhdessä silmässä eli unilateraalinen (1). Länsimaissa synnynnäisestä kaihista 63 % on idiopaattista ja 29 % geneettistä (2). Mahdollisia muita etiologisia tekijöitä synnynnäiselle kaihille ovat muun muassa silmän kehityshäiriöt (3), kohdunsisäinen infektio (4,5,6) ja aineenvaihduntasairaudet (7,8,9).
Lapsen kaihi voidaan havaita muun muassa punaheijastetutkimuksella, joka Suomessa tehdään synnytyssairaalassa ennen kotiutumista. Neuvolassa tutkitaan säännöllisissä lääkärintarkastuksissa punaheijaste, näkö ja karsastus (10). Joissain tapauksissa kaihi voidaan huomata kotona mustuaisaukon samentumana. Sukuanamneesi voi antaa vihjeen synnynnäisestä kaihista. Kaihidiagnoosi varmentuu silmälääkärin tekemässä tutkimuksessa.
Mikäli kaihimassa ulottuu silmän näköakselille, se täytyy leikata näönkehityksen turvaamiseksi. Synnynnäisen kaihin sopivasta leikkausiästä on erilaisia näkemyksiä. Osa puoltaa leikkauksen tekemistä mahdollisimman pian; unilateraalisessa kaihissa ihanteellisin aika leikkauk-selle on mahdollisesti ensimmäiset kuusi elinviikkoa (11). Bilateraalisissa kaihitapauksissa on huomattu enemmän karsastusta ja silmävärvettä yli neljän viikon iässä leikatuilla lapsilla (12). Aikainen leikkaus saattaa lisätä glaukooman kehittymisen riskiä (13), ja vähäisin riski on todennäköisesti silloin, kun lapsi leikataan 3–4 kk:n iässä (14).
Turun yliopistollisessa keskussairaalassa (TYKS) kaikille lapsille asetetaan keinolinssi (intraocular lens, IOL) kaihin primaarileikkauksessa. Linssi asetetaan lähtökohtaisesti kapselipussin sisälle; joissain tilanteissa linssi joudutaan implantoimaan sädekehän ja värikalvon väliseen tilaan, sulkukseen. Tässä tutkimuksessa selvitettiin kaihileikattujen lasten silmien näöntarkkuuden, taitteisuuden ja silmänpaineen kehitystä.
Aineisto ja menetelmät
Tutkimus on retrospektiivinen asiakirjatutkimus ja sillä on Varsinais-Suomen sairaanhoitopiirin myöntämä tutkimuslupa (J24/16). Tiedot on kerätty sairauskertomusteksteistä poimien. Potilaat on valittu hakemalla sähköisestä potilastietokannasta ristihakuna kaihidiagnoosi ja mykiöön kohdistuva toimenpidekoodi. Tiedot on poimittu vuodesta 2002 lähtien vuoteen 2018 saakka. Kaihileikkaukset tehtiin vuosina 2003–2016.
Tutkimukseen hyväksyttiin tapaukset, joissa kaihi leikattiin alle viiden vuoden iässä. Aineisto käsitti 24 potilaan 34 silmää. Tilastolliset testit tehtiin SPSS Statistics -ohjelmalla (Versio 25.0.0.0). Muuttujien normaalijakauma tarkistettiin Shapiro–Wilkin testillä.
Ensimmäisen seurantavuoden tarkasteluajankohdat olivat 1, 3, 6 ja 12 kuukauden kohdalla, jonka jälkeen kuuden kuukauden välein. Tarkasteluun otettiin mukaan lapset, joita oli seurattu vähintään yksi vuosi. Yhden lapsen seuranta TYKS:ssa oli päättynyt yhden kuukauden kohdalla, pisin seuranta-aika oli 12,5 vuotta. Kaikilta ei löytynyt tietoa kaikista seurantapisteistä.
Taitteisuuden muutosta tarkasteltiin leikkauksen jälkeen aikaväleillä 1–18 kk ja 1,5–5 v lineaarisen sekamallin avulla. Taitteisuudelle laskettiin sfääriset ekvivalenttimuodot hajataitto huomioiden. Mallissa huomioitiin silmä ja ryhmä (bi- ja unilateraalinen), toistomuuttujana oli aika. "Aika × ryhmä" -muuttujaa käytettiin sen arvioinnissa, oliko unilateraalisten ja bilateraalisten tapausten välillä eroa. Toistomittausten kovarianssirakenteena käytettiin autoregressiivistä mallia. Näöntarkkuutta tarkasteltiin viimeisimmän kaukonäöntarkkuusarvon perusteella. Analyysejä varten Snellenin näöntarkkuusarvot muutettiin LogMAR-asteikolliseksi. Eroja uni- ja bilateraalisten tapausten välillä tarkasteltiin Mann–Whitneyn U-testillä.
Silmälääkäri mittasi silmän taitteisuuden käsin skiaskopoiden – joissain tapauksissa se tehtiin koneellisesti autorefraktometrilla. Silmänpaine mitattiin yleisimmin iCare-mittarilla (Icare Finland Oy) ja anestesiassa toteutetuissa silmätutkimuksissa sen rinnalla käytettiin myös Tonopen (Ametek Inc., USA) ja Schiötzin silmänpainemittareita.
Tulokset
Tutkittavien perustiedot
Tutkittavia lapsia oli 24, joista 13 oli poikia (54 %) ja 11 tyttöjä. Aineisto käsitti 24 potilaan 34 silmää, joita käsiteltiin omina tapauksinaan. Bilateraalinen kaihi oli 11 lapsella, joista yhdellä kaihi leikattiin vain toisesta silmästä. Unilateraalinen kaihi oli 13 lapsella.
Yksi kaihi oli syntynyt tapaturman seurauksena lapsen kaaduttua kovan lelun päälle. Kahden lapsen suvussa esiintyi synnynnäistä kaihia ja molemmilla kaihi oli bilateraalinen. Kahdella lapsella, joista toinen oli syntynyt keskosena, oli Downin syndrooma. Molempien kaihi oli bilateraalinen. Muu kehitysvamma todettiin kahdella lapsella, yhdelläkään ei todettu aineenvaihduntasairautta.
Verkkokalvo ja näköhermo olivat kaikilla fysiologiset. Yhdessä leikatuista silmistä todettiin sikiökautinen kiinnikejäte värikalvosta mykiön etupintaan ja yhden silmän leikkauksessa todettiin mykiön takapinnassa jäänne verisuonesta. Mahdollisesti kyseessä oli lasiaisen kehityshäiriö (persistent fetal vasculature, PFV). Mikroftalmiaa (pienikokoista silmää) ei todettu aineistossa.
Diagnostiikka
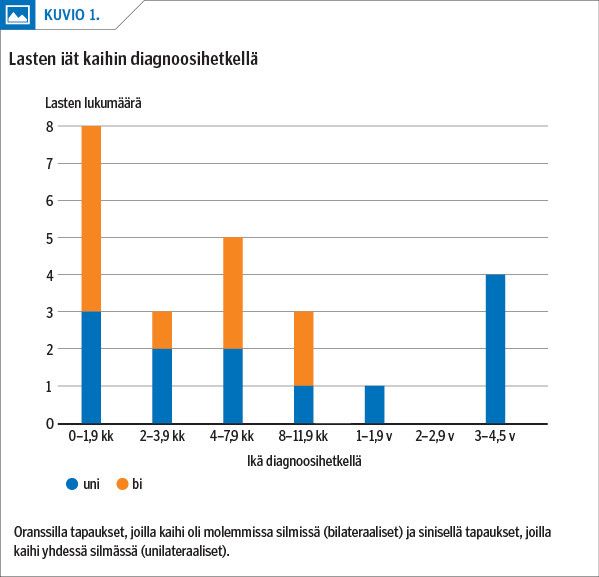
Diagnoosihetkellä iän mediaani oli 4,4 kk (kuvio 1). 10 lasta oli lähetetty silmälääkärin tutkimuksiin neuvolasta (42 % leikatuista): poikkeava punaheijaste (seitsemän lasta), karsastus (kaksi), poikkeava näöntutkimus (yksi). Näiden lasten ikä lähetehetkellä oli: kuusi viikkoa (yksi lapsi), 2 kk (yksi), 3–4 kk (neljä), 3 vuotta (kolme) ja 4 vuotta (yksi).
Lastenlääkäri oli lähettänyt 10 lasta (42 %): synnytyssairaalassa poikkeava punaheijaste (kuusi lasta), keskosuus (yksi), aivojen rakennepoikkeavuus (yksi), lapsen sisaruksella synnynnäinen kaihi (yksi), epilepsian vuoksi tehty konsultaatio (yksi).
Kolme lasta ohjautui tutkimuksiin kotona heränneen huolen vuoksi: kahdella oli huomattu näköongelmia ja yhdellä karsastusta. Heistä yhdellä suvussa oli synnynnäistä kaihia. Yhden lapsen kaihi todettiin silmätautien poliklinikalla silmän tapaturman jälkeen.
Diagnostinen viive kaihin toteamisessa oli pääsääntöisesti pieni, koska lapset ohjautuivat nopeasti tutkimuksiin säännöllisistä seuloista. Neljä lasta lähetettiin neuvolasta 3–4 vuoden iässä. Näkemisen ongelmia ei kotona ollut huomattu ja heidän kohdallaan kaihin kehittymisen ajankohta on saattanut olla jo aikaisemmin.
Leikkaukset
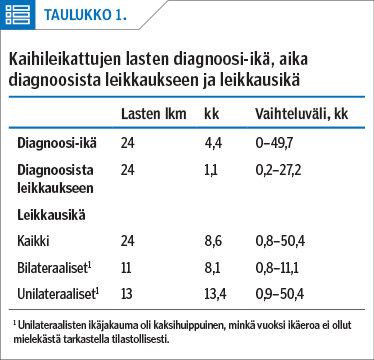
Optista akselia hämärtävä kaihi pyrittiin leikkaamaan, lapsen voinnin sen salliessa, mahdollisimman pian. Leikkaajina oli kaksi kokenutta silmäkirurgia. Aika (mediaani) diagnoosista leikkaukseen oli 1,1 kk. Ikä (mediaani) leikkaushetkellä oli 8,6 kk. Kuusi lapsista (10 silmää) leikattiin alle kahden kuukauden ikäisinä (25 % potilaista) (taulukko 1). Leikkauksessa keinolinsseistä kapselipussiin asetettiin 27 ja sulkukseen 7 linssiä, mitään erikoistekniikoita ei käytetty. Kaikissa leikkauksissa tehtiin mykiön takakapselin avaus ja kaikissa paitsi yhdessä toimenpiteessä poistettiin lasiaisen etuosa.
Näöntarkkuus
Leikkauksen jälkeen näön kuntouttamiseksi aloitettiin toisen silmän peittohoito kaikille unilateraalista ja seitsemälle bilateraalista kaihia sairastavalle lapselle. Bilateraalisilla peittohoito aloitettiin joko karsastuksen tai näön heikentymisen vuoksi. Peittohoidon toteuttaminen oli perheille haastavaa; osalla se ei onnistunut laisinkaan ja osalla sujui hyvin useamman vuoden ajan.
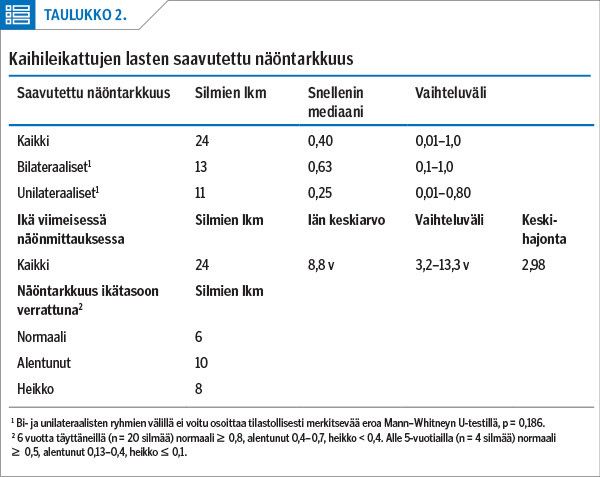
Yhdessä glaukoomaa sairastavassa silmässä ei kaukonäköä ollut käytännössä lainkaan. Kahden Down-lapsen näöntarkkuutta seurattiin BVT-kortein (Cartes d’acuité Bébé Vision Tropique). Kaukonäöntarkkuus mitattiin LEA-testillä (LEA SYMBOLS). Saavutetun näöntarkkuuden Snellenin mediaani oli 0,40, joka bilateraalisissa tapauksissa oli 0,63 ja unilateraalisissa 0,25. Ryhmien välillä ei Mann–Whitneyn U-testillä löytynyt tilastollisesti merkitsevää eroa (p = 0,186). Kaikilla unilateraalisilla kaihitapauksilla näkö jäi leikatussa silmässä tervettä silmää heikommaksi. Ikä viimeisimmässä näöntarkkuusmittauksessa oli keskimäärin 8,8 vuotta. Saavutettu kaukonäöntarkkuus (Snellen) jaettiin ikätasoon verrattuna kolmeen ryhmään: normaali, alentunut ja heikko (taulukko 2).
Taitteisuus
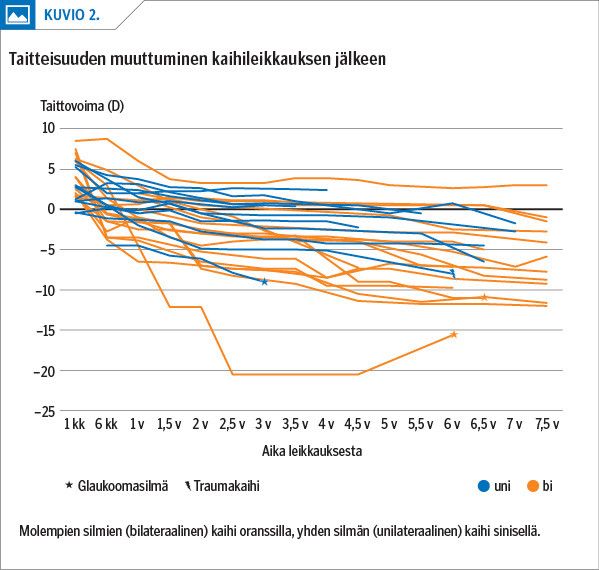
Taitteisuuden muuttumista kaihileikkauksen jälkeen tarkasteltiin viiteen vuoteen saakka, ja sen keskiarvon muutos oli tilastollisesti merkitsevä (p < 0,001). Leikkauksen jälkeen aikavälillä 1–18 kk taitteisuus muuttui keskimäärin –2,85 D (p < 0,001, 95 %:n luottamusväli –3,94…–1,76) ja aikavälillä 1,5–5 v keskimäärin –2,80 D (p = 0,002, 95 %:n LV –4,53…–1,06). Uni- ja bilateraalisten ryhmien välillä ei löytynyt tilastollisesti merkitsevää eroa (p = 0,218). Taitteisuuden kehitys kaihileikkauksen jälkeen on esitetty kuviossa 2. Leikkauksen jälkeen on todettavissa muutos likitaittoiseen suuntaan, joka on nopeinta ensimmäisen 1,5 vuoden aikana. Erityisesti glaukooman kehittäneissä silmissä muutos oli voimakasta.
Glaukooma ja lisäleikkaukset
Suurimmalla osalla silmänpaine pysyi normaalina. Glaukooma kehittyi seurannassa kolmen lapsen kolmeen silmään, joista kahteen tehtiin silmänpainetta alentava leikkaus (asetettiin Molteno-putki). Glaukooman kehittäneet lapset oli leikattu noin 1 kk:n iässä.
Jälkikaihia kehittyi 24 silmään. Jälkikaihi oli optista akselia peittävä ja siten leikkausta vaativa 12 tapauksessa (35 % silmistä). Puhdistusleikkaus tehtiin keskimäärin 4,4 kk (keskihajonta 2,4, vaihteluväli 7,2 kk, 0,9–8,1 kk) kaihileikkauksen jälkeen. Karsastusleikkaus tehtiin neljälle lapselle (17 % lapsista, kaikilla bilateraalinen kaihi) noin 5,6 vuotta (mediaani, vaihteluväli 3,2 v, 4,5–7,7 v) kaihileikkauksen jälkeen.
Pohdinta
Suomessa toteutettavan seulonnan rooli on tärkeä lasten kaihin varhaisessa toteamisessa. Ruotsin ja Tanskan välisestä yhteisrekisteristä käy ilmi, että Ruotsissa lapset ohjautuivat nuorempina tutkimuksiin siellä toteutettavan punaheijasteseulonnan ansiosta (15). Tanskassa ei vastaavaa seulontasuositusta ollut, ja vasta tutkimuksen loppuvaiheessa seulonta aloitettiin kynälampulla. Ruotsissa lapsista valtaosa ohjautui lisätutkimuksiin synnytyssairaalasta, neuvolasta tai lastentaudeilta, kuten meidänkin aineistossamme. Tanskassa puolestaan useampi kuin kaksi kolmesta lapsesta ohjautui silmälääkärin tutkimuksiin vanhempien aloitteesta; omassa aineistossamme vastaava osuus oli selvästi pienempi (13 %, 3 lasta).
Punaheijastetutkimus on halpa ja sen saatavuus on hyvä. Tuoreessa meta-analyysissä punaheijastetutkimuksen arvioitu herkkyys tunnistaa mikä tahansa silmäsairaus oli 7,5 % (tarkkuus 97,5 %) ja lääketieteellistä tai leikkaushoitoa vaativien silmäsairauksien kohdalla herkkyys oli 17,5 % (tarkkuus 97,6 %) (16). Tutkituista löytyi viisi lasta, joilla oli synnynnäinen kaihi ja heistä neljä huomattiin punaheijastetutkimuksessa. Poikkeava punaheijastetutkimus on luotettava merkki silmäsairaudesta (tarkkuus yli 97 %), mutta normaali punaheijastetutkimus ei sulje pois mahdollisuutta silmäsairauteen.
Näöntarkkuuden kehittymiseen lapsena tehdyn kaihileikkauksen jälkeen vaikuttaa peittohoito. Tutkimuksessamme se aloitettiin kaikille lapsille unilateraalisen ja useimmille bilateraalisen kaihileikkauksen jälkeen. Peittohoidon kesto oli usein vuosia, minkä vuoksi sen toteuttaminen lapsen kasvavassa iässä oli haasteellista.
Kaukonäöntarkkuudessa ei tutkimuksessamme voitu osoittaa tilastollisesti merkitsevää eroa, oli kaihi leikattu unilateraalisesti tai bilateraalisesti, todennäköisesti aineiston pienen koon vuoksi. Aikaisemmin useissa julkaisuissa on todettu unilateraalisessa ryhmässä heikompi saavutettu näöntarkkuus (17,18). Unilateraalisessa kaihissa kaikilla leikatun silmän näöntarkkuus jäi tervettä silmää heikommaksi.
Aineistossamme unilateraaliset kaihit leikattiin hieman vanhempana, mutta ikäeroa ei ollut mielekästä tarkastella tilastollisesti unilateraalisten ikäjakauman kaksihuippuisuuden vuoksi. Aineiston pienen koon ja leikkausten uni-/bilateraalisuuden vuoksi myöskään diagnoosi- tai leikkausiän vaikutusta saavutettuun näöntarkkuuteen ei voitu osoittaa.
Pienen lapsen silmämuna kasvaa, mikä selittää aineistossamme nähtävää taitteisuuden muutosta likitaitteiseen suuntaan. Taitteisuus muuttui voimakkaimmin ensimmäisen 1,5 vuoden aikana (–2,85 D) ja hitaammin 1,5–5 seurantavuoden aikana (–2,80 D). Samansuuntaisia tuloksia saivat Weakley ym. tutkimuksessaan, jossa taitteisuus muuttui 0,35 D kuukaudessa keskimäärin 1,5 vuoden ikään saakka ja sen jälkeen 0,97 D vuodessa viiden vuoden ikään saakka (19). Heillä muutos oli hieman suurempaa, mutta potilaat olivat selvästi nuorempia kuin meidän aineistossamme. Käyttämällämme laskentamallilla oikean ja vasemman silmän välistä riippuvuutta ei voitu huomioida. Merkitsevää eroa taitteisuuden muutoksessa uni- ja bilateraalisten tapausten välillä ei voitu osoittaa, mikä todennäköisesti johtuu aineiston pienestä koosta.
Glaukooma kehittyi aineistossa kolmelle, jotka kaikki oli leikattu noin yhden kuukauden ikäisinä. Aikaisemmin on raportoitu, että kaihileikkauksen jälkeisen glaukooman riskiä lisää hyvin varhaisessa vaiheessa tehty leikkaus (13,17) ja se, että kaihin lisäksi todetaan jokin muu silmä- tai systeemisairaus (18).
Kiitokset Mohammad Al-Juhaishille avusta tutkimuksen valmistelussa.
Ei sidonnaisuuksia.
Tästä tiedettiin
Synnynnäinen kaihi tulee leikata varhaisessa vaiheessa näönkehityksen turvaamiseksi.
Kansallinen suositus punaheijasteseulonnasta parantaa mm. lapsuuden kaihin varhaista diagnostiikkaa.
Hyvin varhainen kaihileikkaus voi lisätä riskiä glaukooman kehittymiselle.
Tutkimus opetti
Suomessa synnynnäistä kaihia sairastavat lapset ohjautuvat hyvin silmälääkärin tutkimuksiin synnytyssairaalassa ja neuvolassa toteutettavista seulonnoista.
Taitteisuuden kehittyminen likitaitteiseen suuntaan on voimakasta ensimmäisinä vuosina leikkauksen jälkeen.
- 1
- Rahi JS, Dezateux C, British Congenital Cataract Interest Group. Measuring and interpreting the incidence of congenital ocular anomalies: lessons from a national study of congenital cataract in the UK. Invest Ophthalmol Vis Sci 2001;42:1444–8.
- 2
- Haargaard B, Wohlfahrt J, Fledelius HC, Rosenberg T, Melbye M. A nationwide Danish study of 1027 cases of congenital/infantile cataracts etiological and clinical classifications. Ophthalmology 2004;111:2292–8.
- 3
- Lloyd IC, Goss-Sampson M, Jeffrey BG, Kriss A, Russell-Eggitt I, Taylor D. Neonatal cataract: aetiology, pathogenesis and management. Eye (Lond) 1992;6(Pt 2):184–96.
- 4
- Nahmias AJ, Visintine AM, Caldwell DR, Wilson LA. Eye infections with herpes simplex viruses in neonates. Surv Ophthalmol 1976;21:100–5.
- 5
- Mahalakshmi B, Therese KL, Devipriya U, Pushpalatha V, Margarita S, Madhavan HN. Infectious aetiology of congenital cataract based on TORCHES screening in a tertiary eye hospital in Chennai, Tamil Nadu, India. Indian J Med Res 2010;131:559–64.
- 6
- Saraswathy TS, Rozainanee MZ, Asshikin RN, Zainah S. Congenital rubella syndrome: a review of laboratory data from 2002 to 2011. Southeast Asian J Trop Med Public Health 2013;44:429–35.
- 7
- Stambolian D. Galactose and cataract. Surv Ophthalmol 1988;32:333–49.
- 8
- Girelli D, Olivieri O, De Franceschi L, Corrocher R, Bergamaschi G, Cazzola M. A linkage between hereditary hyperferritinaemia not related to iron overload and autosomal dominant congenital cataract. Br J Haematol 1995;90:931–4.
- 9
- Jira P. Cholesterol metabolism deficiency. Handb Clin Neurol 2013;113:1845–50.
- 10
- Mäki P, Wikström K, Hakulinen T ym, toim. Terveystarkastukset lastenneuvolassa ja kouluterveydenhuollossa Menetelmäkäsikirja. 4. painos. Terveyden ja hyvinvoinnin laitos, 2017.
- 11
- Birch EE, Stager DR. The critical period for surgical treatment of dense congenital unilateral cataract. Invest Ophthamol Vis Sci 1996;37:1532–8.
- 12
- Birch EE, Cheng C, Stager DR, Weakley DR, Stager DR. The critical period for surgical treatment of dense congenital bilateral cataracts. J AAPOS 2009;13:67–71.
- 13
- Freedman SF, Lynn MJ, Beck AD, Bothun ED, Örge FH, Lambert SR. Glaucoma-related adverse events in the first 5 years after unilateral cataract removal in the Infant Aphakia Treatment Study. JAMA Ophthalmol 2015;133:907–14.
- 14
- Khan AO, Al-Dahmash S. Age at the time of cataract surgery and relative risk for aphakic glaucoma in nontraumatic infantile cataract. J AAPOS 2009;13:166–9.
- 15
- Haargaard B, Nyström A, Rosensvärd A ym. The pediatric cataract register (PECARE): Analysis of age at detection of congenital cataract. Acta Ophthalmol 2015;93:24–6.
- 16
- Subhi Y, Schmidt DC, Al-Bakri M ym. Diagnostic test accuracy of the red reflex test for ocular pathology in infants: a meta-analysis. JAMA Ophthalmol 2021;139:33–40.
- 17
- Bothun ED, Wilson ME, Vanderveen DK ym. Outcomes of bilateral cataracts removed in infants 1 to 7 months of age using the Toddler Aphakia and Pseudophakia Treatment Study registry. Ophthalmology 2020;127:501–10.
- 18
- Nyström A, Magnusson G, Zetterberg M. Secondary glaucoma and visual outcome after paediatric cataract surgery with primary bag-in-the-lens intraocular lens. Acta Ophthalmol 2020;98:296–304.
- 19
- Weakley DRJ, Lynn MJ, Dubois L ym. Myopic shift 5 years after intraocular lens implantation in the Infant Aphakia Treatment Study. Ophthalmology 2017;124:822–7.
Paediatric cataract screening and surgery
Background Paediatric cataract should be operated on early to ensure the child’s visual development. We investigated the outcomes of paediatric cataract operations performed at TYKS between 2003–2016.
Methods Children under five years old at the time of cataract surgery and primary intraocular lens implantation were included in the study.
Results A total of 24 children were operated on: 11 of the patients had cataracts in both eyes and 13 only in one eye. Altogether 83% of the children were referred either from child health clinics or by a paediatrician. The median age at the time of the surgery was 8.6 months (min. 0.8 months, max. 50.4 months). Six patients (10 eyes) were operated on at under 2 months (25% of patients). Glaucoma developed in three patients, all of whom were operated on at the age of 1 month. The latest distance visual acuity median was 0.40: in the bilateral group 0.63, in the unilateral group 0.25. No statistical difference was found between the groups (p = 0.186). 1–18 months after the surgery, refraction changed on average by –2.85 D and between 1.5–5 years by on average –2.80 D.
Conclusions In Finland children are referred early due to regular screening. A myopic shift in refraction can be seen after paediatric cataract surgery. It is fastest during the first years after surgery.