Päivystyskäynnit ovat lisääntyneet erityisesti kotihoidon asiakkailla
Lähtökohdat Ongelmat perusterveydenhuollossa ja ikääntyneiden palveluissa ovat ruuhkauttaneet päivystyksiä. Selvitimme tehostetun palveluasumisen, kotihoidon ja omaishoidon tuen kustannusten yhteyttä ikääntyneiden toistuvaan päivystyspalveluiden käyttöön.
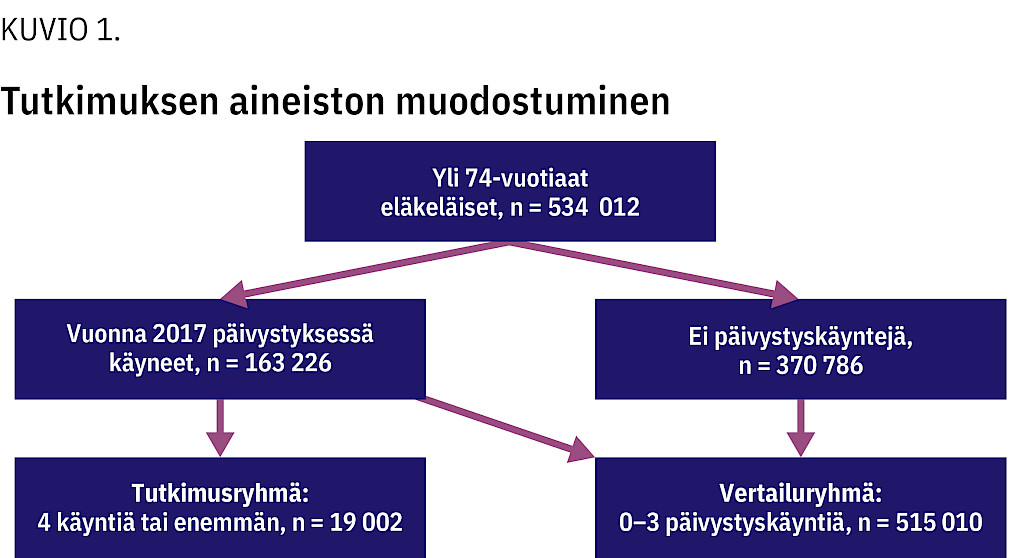
Menetelmät Tutkimus perustuu vuoden 2017 sote-palvelukäytön kustannukset sisältävään rekisteriaineistoon, johon liitettiin tiedot asiakkaiden päivystyskäynneistä. Paljon palveluita käyttäneillä oli vähintään neljä päivystyskäyntiä vuoden aikana (n = 19 002). Vertailuryhmän muodostivat muut yli 74-vuotiaat, joilla oli 0–3 käyntiä (n = 515 010). Kustannusten yhteyttä päivystyspalveluiden käyttöön analysoitiin logistisella regressioanalyysillä.
Tulokset Ikääntyneiden lisääntyneeseen päivystyspalveluiden käyttöön ovat yhteydessä erityisesti suuremmat kotihoidon kustannukset (OR = 3,83). Tehostetun palveluasumisen korkeammat kustannukset (OR = 0,40) ja omaishoidon tuen maksimimäärä toimivat suojaavina tekijöinä (OR = 0,68).
Päätelmät Ikääntyneiden palvelut vaikuttavat päivystyspalveluiden käyttöön. Kotihoidon riittävyyteen ja tehostetun palveluasumisen saatavuuteen panostaminen voi vähentää toistuvia päivystyskäyntejä.

Laki velvoittaa, että kiireellistä hoitoa on saatavilla aina, muun muassa ympärivuorokautisissa yhteispäivystyksissä (1). Päivystykset ovat viime aikoina olleet erityisen paineen alla (2,3,4). Suomessa lisääntynyttä päivystyspalveluiden käyttöä ja siihen liittyviä tekijöitä tarkastelleita tutkimuksia on kuitenkin vain vähän.
Päivystysten ruuhkautumista selittävät muun muassa perusterveydenhuoltoon pääsyn ongelmat (5,6). Väestön ikääntyminen ja sosiaalipalveluiden haasteet näkyvät myös palvelukäytön lisääntymisenä (7,8,9). Paljon palveluja tarvitsevat asiakkaat ovat usein ikääntyneitä ja palvelutarpeiltaan moninaisia. Tämä voi johtaa siihen, että kaikkia ongelmia ei pystytä hoitamaan päivystyksessä ja terveydenhuolto kuormittuu häiriökysynnän takia (10,11,12,13,14).
Suuri osa toistuvista päivystyskäynneistä pystyttäisiin usein hoitamaan muualla (5,7,14,15). Useilla alueilla kehitetyillä iäkkäiden palveluiden asiakkaiden vastuulääkärimalleilla ja yhden hengen liikkuvilla päivystysyksiköillä on pyritty vähentämään erikoissairaanhoidon käyttöä (16,17). Ikääntyneiden päivystysasiakkaiden hoitaminen perustason palveluissa, missä pyritään hoidon jatkuvuuteen ja monialaisten palvelujen hyödyntämiseen, voi vähentää sairaala- ja päivystyskäyntejä (18,19).
Toistuviin päivystyskäynteihin yhteydessä olevien ja erityisesti sosiaalihuollon palveluihin liittyvien tekijöiden selvittäminen voi edistää paljon palveluita tarvitsevien asiakkaiden tunnistamista ja palveluiden yhteensovittamista. Tämän tutkimuksen tavoitteena oli tuottaa tietoa ikääntyneiden toistuviin päivystyskäynteihin yhteydessä olevista tekijöistä. Tutkimuksessa selvitettiin ikääntyneiden sosiaalipalvelujen kustannusten yhteyttä lisääntyneeseen päivystyspalveluiden käyttöön.
Aineisto ja menetelmät
Tutkimus perustui rekisteriaineistoon, joka koostui Terveyden ja hyvinvoinnin laitoksen (THL) hoitoilmoitusrekisterien tiedoista, Tilastokeskuksen ja Kelan rekisteritiedoista sekä yksiköllisistä palvelujen käytön kustannuksista. Aineisto sisälsi kaikki 31.12.2017 Suomessa vakituisesti asuvat henkilöt. Aineisto on kuvattu tarkemmin erillisissä julkaisuissa (20,21).
Aineistoon yhdistettiin sairaala- ja yhteispäivystysten kiireellisten käyntien tiedot erikoissairaanhoidon hoitoilmoitusrekisteristä. Aineisto sisälsi koko maan sairaala- ja yhteispäivystysten vuoden 2017 käynnit. Tutkimuksen kohteeksi rajattiin yli 74-vuotiaat.
Aineistoon oli laskettu tehostetun palveluasumisen, kotihoidon ja omaishoidon tuen yksilölliset vuoden 2017 kustannukset. Kotihoidon kustannukset perustuivat toteutuneisiin käynteihin, ja tehostetun palveluasumisen kustannukset perustuivat hoitovuorokausien määrään. Tehostetun palveluasumisen pienemmät kustannukset tarkoittavat, että asiakas on ollut palvelussa vain osan vuodesta.
Kustannustietoja käytettiin käyntien ja hoitovuorokausien määrien sijaan, sillä euromääräiset kustannukset kuvaavat tarkemmin resurssien käyttöä, esimerkiksi eri työntekijäryhmien käyntien osalta. Tuloksissa kustannukset voidaan suoraan rinnastaa palvelujen käyttöön.
Taustamuuttujat olivat ikä, sukupuoli ja siviilisääty. Yksilöllistä sairastavuutta mitattiin pitkäaikaissairausdiagnoosien määrällä (20) ja Kelan korvatuilla lääkekustannuksilla. Sosioekonomista asemaa mitattiin vuosittaisilla eläketuloilla. Euromääräisiä muuttujia tarkasteltiin kvartaaleittain.
Tutkimuksessa vertailtiin useasti päivystyspalveluissa asioineita ja vertailujoukkoa. Lisääntyneeksi palvelukäytöksi määriteltiin vähintään neljä päivystyskäyntiä vuoden 2017 aikana (vrt. 22–24). Neljän käynnin nähtiin kuvaavan paljon palveluita käyttävää ryhmää (25). Muiden raja-arvojen kokeileminen ei muuttanut tuloksia olennaisesti. Vertailujoukkona analyyseissä olivat kaikki yli 74-vuotiaat, joilla oli vuoden aikana vähemmän kuin neljä käyntiä (kuvio 1).
Analyysin ensimmäisessä vaiheessa kuvattiin ryhmien ominaisuuksia keskiarvojen ja mediaanien avulla. Regressioanalyysiä varten kotihoidon ja tehostetun palveluasumisen kustannukset jaettiin kvartaaleihin, joiden vertailuryhmä oli 0 €:n kustannukset. Omaishoidon tuen jakauman takia sen kustannukset jaettiin kahteen puoliskoon. Lääkekustannusten ja eläketulojen kvartaalien vertailuryhmä oli alin kvartaali.
Logistisen regressioanalyysi tehtiin kahdessa vaiheessa. Ensimmäisessä vaiheessa mallissa oli mukana tehostetun palveluasumisen, kotihoidon ja omaishoidon kustannukset. Toisessa vaiheessa malli vakioitiin taustamuuttujilla sekä sairastavuutta ja sosioekonomista asemaa mittaavilla muuttujilla. Mallien tilastollista suoriutumista arvioitiin uskottavuusosamäärätestillä ja McFaddenin pseudo R² -luvulla.
Muuttujien yhteyttä lisääntyneeseen päivystyspalveluiden käyttöön kuvattiin OR-lukujen avulla (odds ratio eli kerroinsuhde). Suuri OR-arvo kertoo vahvasta positiivisesta yhteydestä palvelujen käyttöön. Sen sijaan alle yhden arvot tarkoittavat käänteistä yhteyttä (suojaava tekijä). Aineisto analysoitiin R 3.6.2 -ohjelmistolla.
Tulokset
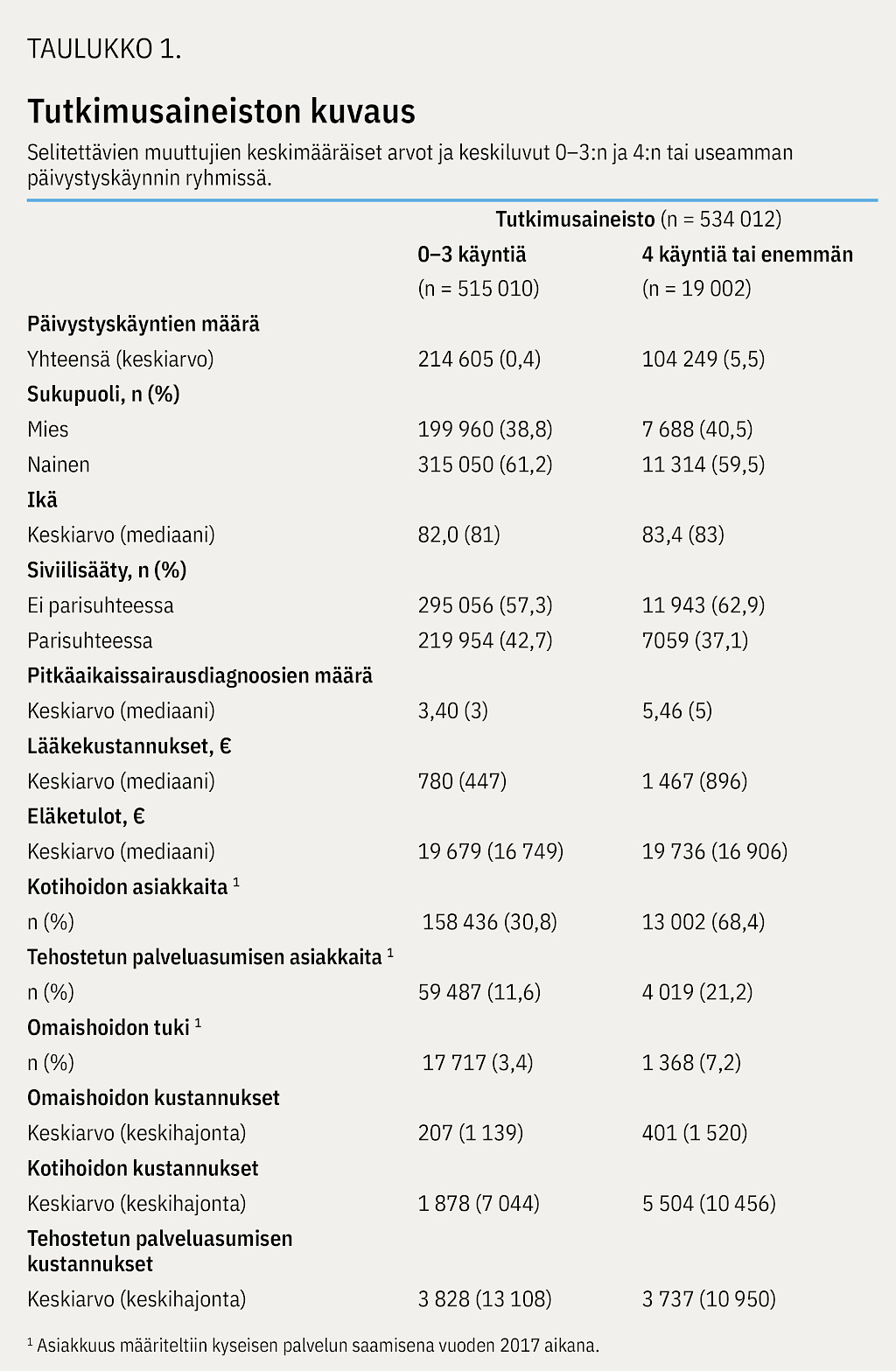
Aineistossa 12 prosenttia (n = 19 002) päivystyspalveluita käyttäneistä (n = 163 226) oli paljon palveluja käyttäneitä asiakkaita (yhteensä 104 249 käyntiä, kuusi vuoden aikana) (taulukko 1). Vertailujoukolla (n = 515 010) oli vuoden aikana yhteensä 214 605 päivystyskäyntiä, keskimäärin 0,4 vuoden aikana. 370 786 henkilöllä ei ollut käyntejä lainkaan. Aineiston sukupuolijakauma oli naispainotteinen (61 %). Vertailujoukkoon verrattuna päivystyksessä paljon asioineet olivat keskimäärin vuoden vanhempia ja asuivat useammin yksin.
Kotihoidon keskimääräiset kustannukset olivat kolminkertaiset paljon päivystyspalveluita käyttäneiden joukossa (5 504 € ja 1 878 €). Tehostetun palveluasumisen kustannukset olivat ryhmissä samansuuruiset (3 737 € ja 3 823 €). Omaishoidon keskimääräiset kustannukset olivat 200 € suuremmat paljon päivystyspalveluita käyttäneillä kuin vertailujoukolla (401 € ja 207 €).
Tutkimusjoukon sosioekonominen asema ei eronnut vertailujoukosta. Paljon päivystyspalveluita käyttäneillä oli keskimäärin korkeampi sairastavuus keskimääräisten pitkäaikaissairausdiagnoosien määrän ollessa 5,5, kun vertailuryhmässä se oli 3,4. Myös keskimääräiset lääkekustannukset olivat neljän tai useamman päivystyskäynnin joukossa vuoden aikana yli kaksinkertaiset (1 467 € ja 780 €).
Ikääntyneiden palveluiden kustannukset olivat tilastollisesti merkitsevästi yhteydessä päivystyspalveluiden käyttöön kummassakin mallissa. Muuttujien yhteyttä kuvaavat OR-luvut on esitetty taulukossa 2. Mallin vakioiminen taustamuuttujilla vähensi erityisesti kotihoidon käytön yhteyttä selitettävään muuttujaan.
Taustamuuttujilla vakioidussa mallissa kotihoidon kustannukset olivat yhteydessä lisääntyneeseen päivystyspalveluiden käyttöön (ylin kvartaali OR = 3,83; 3,65–4,01). Tehostetun palveluasumisen kustannukset olivat sen sijaan käänteisesti yhteydessä päivystyskäynteihin, eli suuremman osuuden vuodesta tehostetussa palveluasumisessa oleminen vähensi todennäköisyyttä lisääntyneeseen päivystyspalveluiden käyttöön (ylin kvartaali OR = 0,40; 0,35–0,45). Omaishoidon tuen maksimimäärän saaminen oli suojaava tekijä lisääntyneelle päivystyspalveluiden käytölle (OR = 0,68; 0,62–0,74).
Taustamuuttujista sairastavuutta kuvaavat muuttujat ennustivat eniten palveluiden lisääntynyttä käyttöä. Pitkäaikaissairausdiagnoosien määrän lisääntyessä todennäköisyys toistuvaan päivystyspalveluiden käyttöön nousi merkittävästi. Korkeammat lääkekustannukset olivat vahvasti yhteydessä päivystyskäynteihin.
Alimman eläketulojen kvartaalin ikääntyneillä oli jonkin verran vähemmän lisääntynyttä päivystyspalveluiden käyttöä. Miehillä oli jonkin verran suurempi todennäköisyys olla paljon päivystyspalveluita käyttäviä. Siviilisäädyn vaikutus jäi pieneksi.
Päätelmät
Tutkimuksen tulosten mukaan erityisesti kotihoidon asiakkaat käyttävät paljon päivystyspalveluja. Omaishoidon tuen maksimimäärän saaminen ja tehostetussa palveluasumisessa koko vuoden oleminen suojasivat lisääntyneeltä päivystyspalveluiden käytöltä. Taustamuuttujista korkealla sairastavuudella oli vahvin yhteys toistuviin päivystyskäynteihin.
Kansallisena tavoitteena on, että ikääntyneiden kotona asumista tuetaan mahdollisimman pitkään kotihoidon palveluiden ja omaishoidon avulla (26). Vain pieni osa ikääntyneistä on tehostetun palveluasumisen tai laitoshoidon piirissä. Tulosten valossa näyttää kuitenkin siltä, että kotihoito ei vastaa kaikkien asiakkaiden palvelutarpeisiin. Osa kotihoidon asiakkaista saattaa paikata tai täydentää palveluitaan toistuvilla päivystyskäynneillä, jotka voitaisiin hoitaa tehokkaammin ja asiakaslähtöisemmin perusterveydenhuollossa tai sosiaalihuollon palveluissa.
Tutkimus tuottaa tärkeää tietoa ikääntyneiden palveluiden vaikutuksista päivystyspalveluiden käyttöön. Tulokset eivät kuitenkaan pysty osoittamaan, ovatko syynä liian vähäiset kotihoidon palvelut vai puutteelliset lääkäripalvelut.
Aiemmin on todettu, että palvelurakenteeltaan kotihoitovaltaisilla alueilla työntekijät kuormittuvat kummassakin hoitomuodossa enemmän. Tämän voi tulkita merkitsevän sitä, että kotihoitovaltainen palvelurakenne tuottaa sekä kotihoitoon että ympärivuorokautiseen hoitoon kuormittavampia asiakkaita tai kokonaisuutena vähemmän palveluita (27). Kysymykseksi nousee, onko kotihoidossa liian huonokuntoisia asiakkaita vai onko tarjotun palvelun määrä liian pieni.
Kotihoitoa korostava ikääntyneiden palveluiden politiikka on voinut lisätä ikääntyneiden päivystyspalveluiden tarvetta ja käyttöä, erityisesti jos kotihoidon palveluiden laatua tai riittävyyttä sekä toisaalta tehostetun palveluasumisen saatavuutta ei ole pystytty tarpeeksi edistämään. Kotihoidon lääkäripalvelujen toimivuus ja saatavuus on myös saattanut vaikuttaa päivystyspalvelujen käyttöön.
Useilla alueilla käyttöön otetuista erillisistä lääkäripalveluista on myönteisiä kokemuksia. Samoin on kehitetty malleja, joissa ensihoidon sijaan liikkuva yksikkö pyrkii hoitamaan asiakkaan tarpeet hänen kotonaan (usein etäyhteydessä terveyskeskuksen tai päivystyksen kanssa).
Palveluasumisessa ryhmä, joka oli ollut koko vuoden ajan hoidossa, käytti vähemmän päivystyspalveluita. Vain osan vuodesta palveluissa olleet asiakkaat käyttivät päivystyspalveluita enemmän. Tämä voi kuvata sitä, että palveluasumiseen siirtyvillä asiakkailla on ollut terveydentilaan liittyviä ongelmia, mutta kotihoidossa lääkäripalvelut eivät ole olleet riittäviä.
Tulokset ovat vuodelta 2017, jolloin ympärivuorokautista hoitoa oli vähennetty, mutta kotihoidon resurssit eivät olleet kasvaneet vastaavasti. Nyt kotihoidon ongelmat ovat entistä suuremmat ja henkilöstön rekrytointivaikeudet ovat jatkuneet, sillä valtaosa uusista rekrytoinneista kohdistuu tehostettuun palveluasumiseen. Vuonna 2022 kotihoidossa tehtiin 1,8 miljoonaa vähemmän käyntiä verrattuna vuoteen 2021 (28,29).
Osa ikääntyneistä voi kokea yksinäisyyttä ja turvattomuutta kotona asuessaan ja toivoa kotona asumisen sijaan mahdollisuutta asua palvelutalossa (30). Juuri ilmestyneessä tutkimuksessa asiakkaalle kohdentunut päivittäinen hoitoaika on kotihoidossa keskimäärin huomattavan pieni, erityisesti verrattuna tehostettuun palveluasumiseen (31). Myös osalle muistisairaista asiakkaista kotihoidon tarjoama apu on riittämätöntä (32).
Kotihoidon resurssien riittävyys on noussut jälleen esille vain ympärivuorokautiseen hoitoon säädetyn henkilöstömitoituksen jälkeen. Panostus ikääntyneiden palveluiden ytimeen, eli kotihoitoon (ml. lääkäripalvelut), voisi tulosten mukaan vähentää päivystyspalveluiden käyttöä. Kun kotihoito ei pysty enää vastaamaan asiakkaan palvelutarpeeseen, tehostettuun palveluasumiseen siirtyminen voi vähentää toistuvia päivystyskäyntejä.
Tulokset osoittivat, että päivystyksen käyttö on lisääntynyttä, kun asiakas on siirtymässä kotihoidosta ympärivuorokautiseen hoitoon. Myös omaishoidolla voi jatkossa olla merkittävä rooli ikääntyneiden kasvaviin palvelutarpeisiin vastaamisessa.
Tulokset päivystyspalveluiden lisääntynyttä tarvetta selittävistä taustatekijöistä olivat linjassa aikaisempien tutkimusten kanssa. Sairastavuus ja sosioekonominen asema ovat nousseet aikaisemminkin tekijöiksi toistuville päivystyskäynneille (33,34). Alueelliset erot on jatkossa myös huomioitava, sillä esimerkiksi palveluihin pääsyn kriteerit voivat vaihdella merkittävästi hyvinvointialueittain.
Tutkimuksen vahvuuksiin kuului laaja ja edustava aineisto, joka sisälsi jokaisen yli 74-vuotiaan eläkeläisen sairaala- ja yhteispäivystysten käyntitiedot vuodelta 2017. Tämä takasi vahvan tilastollisen voiman analyyseille.
On tärkeä huomioida, että tulokset koskevat vuotta 2017. Vaikka ikääntyneiden palvelujärjestelmässä on tapahtunut muutoksia, kotihoidon ongelmat ja asema eivät ole todennäköisesti juurikaan muuttuneet.
Paljon päivystyspalveluita käyttäneistä ikääntyneistä tulisi saada tarkempaa tietoa. Kansalliseen käyttöön tullut RAI-järjestelmä mahdollistaa kotihoidon ja tehostetun palveluasumisen asiakkaiden toimintakyvyn ja päivystyksen käytön tarkemman tutkimisen. Jatkossa tulisi myös selvittää päivystyspalveluihin hakeutumisen syitä sekä diagnooseja, joita ei tässä tutkimuksessa otettu huomioon.
Visa Väisänen: Ei sidonnaisuuksia.
Moona Huhtakangas: Ei sidonnaisuuksia.
Timo Sinervo: Asiantuntijalausunto (Työsuojelurahasto, Itä-Suomen yliopisto), apurahat (Työsuojelurahasto, STM, Suomen Akatemia, EU, Nordforsk), luentopalkkiot (Professio, Tehy, Tampereen yliopisto).
Tämä tiedettiin
• Viimeaikaiset päivystysten ruuhkautumiset ja haasteet johtuvat osittain perusterveydenhuollon ja ikääntyneiden palveluiden ongelmista
• Sairastavuus selittää valtaosan ikääntyneiden asiakkaiden lisääntyneestä päivystyspalveluiden käytöstä, mutta mahdollisia syitä toistuville käynneille on lukuisia.
Tutkimus opetti
• Erityisesti kotihoidon asiakkailla ja asiakkailla kotihoidon ja palveluasumisen taitekohdassa on huomattavasti korkeampi todennäköisyys lisääntyneeseen päivystyspalveluiden käyttöön.
• Kotihoidon riittävyyteen ja laatuun sekä tehostetun palveluasumisen saatavuuteen panostaminen voivat mahdollisesti vähentää ikääntyneiden toistuvia päivystyskäyntejä.
• Kun kotihoidon palvelut eivät enää vastaa asiakkaan palvelutarpeisiin, tehostettuun palveluasumiseen siirtyminen voi vähentää päivystyspalveluiden käyttöä merkittävästi.
- 1
- Valtioneuvoston asetus kiireellisen hoidon perusteista ja päivystyksen erikoisalakohtaisista edellytyksistä 24.8.2017/583. www.finlex.fi/fi/laki/ajantasa/2017/20170583
- 2
- Hirvonen M, Hyypiö A. Yli puolet Tampereen Acutan potilaista on yli 65-vuotiaita – kysyimme, pitäisikö ikääntyneille olla oma päivystys. Yle Uutiset 13.1.2023. https://yle.fi/a/74-20012366
- 3
- Pennanen T. Siun sotelle huomautus päivystyspalvelujen ruuhkautumisesta. Suom Lääkäril 11.11.2022. https://www.laakarilehti.fi/kliininen-tyo/siun-sotelle-huomautus-yhteispaivystyksen-vaikeasta-ruuhkautumisesta/
- 4
- Welling R. Ambulanssit eivät ole pystyneet tuomaan potilaita Jorvin sairaalaan 10 päivään: ”Tilanne on kammottava”. Helsingin Sanomat 13.12.2022. www.hs.fi/kaupunki/art-2000009264228.html
- 5
- Burns TR. Contributing factors of frequent use of the emergency department: A synthesis. Int Emerg Nurs 2017;35:51–5.
- 6
- Hoot NR, Aronsky D. Systematic review of emergency department crowding: causes, effects, and solutions. Ann Emerg Med 2008;52:126–36.
- 7
- Reissell E, Tiirinki H, Nuorteva L. Sairaalapäivystysten nykytila – keskeiset haasteet toiminnassa ja arvioinnissa. Terveyden ja hyvinvoinnin laitos, Helsinki. Tutkimuksesta tiiviisti 50/2021.
- 8
- Vauramo E, Ryynänen O-P. Sote – pyramidista palveluverkkoon: Ikääntyminen ja niukka tulevaisuus. Kunnallisalan kehittämissäätiön julkaisu 29/2019.
- 9
- Tuukkanen J, Pauniaho SL, Castrén M ym. Hoivakriisi lisää päivystysten kuormaa. Suom Lääkäril 2019;74:1800–1.
- 10
- Leskelä R-L, Komssi V, Sandström S ym. Paljon sosiaali- ja terveyspalveluja käyttävät asukkaat Oulussa. Suom Lääkäril 2013;68:3163–9.
- 11
- Kapiainen S, Seppälä TK, Häkkinen U ym. Pääkaupunkiseudun erittäin kalliit potilaat. Helsinki: Yliopistopaino. THL, Avauksia 3/2010.
- 12
- Kariniemi-Örmälä K. Older people in emergency department. Publications of the University of Eastern Finland, Dissertations in Health Sciences 600/2020.
- 13
- Deschodt M, Devriendt E, Sabbe M ym. Characteristics of older adults admitted to the emergency department (ED) and their risk factors for ED readmission based on comprehensive geriatric assessment: a prospective cohort study. BMC Geriatr 2015;15:54.
- 14
- Harisalo R, Hyytiälä H, Juuti P. Sote-palveluiden tuloksellisuutta on perinteisesti mitattu suoritteiden määrällä – mutta se voi johtaa harhaan. Kanava 1/2023. suomenkuvalehti.fi/kotimaa/kanava-sote-palveluiden-tuloksellisuutta-on-perinteisesti-mitattu-suoritteiden-maaralla-mutta-se-voi-johtaa-harhaan/
- 15
- Tuominen J. Pelastetaan päivystys. Pääkirjoitus. Suom Lääkäril 2020;75:229.
- 16
- Kullas P. Vastuulääkärimalli kotihoidossa: Vaasan kaupungin mallin arviointia. Metropolia ammattikorkeakoulu, YAMK-opinnäytetyö 28.11.2016. www.theseus.fi/handle/10024/118926
- 17
- Korvenoja P. Päivystys olohuoneessa. Eksote Akuutti. PowerPoint-esitelmä 24.4.2017. docplayer.fi/47893186-Paivystys-olohuoneessa-pekka-korvenoja-eksote-akuutti.html
- 18
- Bayliss EA, Ellis JL, Shoup JA, Zeng C, McQuillan DB, Steiner JF. Effect of continuity of care on hospital utilization for seniors with multiple medical conditions in an integrated health care system. Ann Fam Med 2015;13:123–9.
- 19
- Di Pollina L, Guessous I, Petoud V ym. Integrated care at home reduces unnecessary hospitalizations of community-dwelling frail older adults: a prospective controlled trial. BMC Geriatr 2017;17:53.
- 20
- Häkkinen U, Holster T, Haula T ym. Sote-rahoituksen tarvevakiointi. Terveyden ja hyvinvoinnin laitos, Helsinki. Raportti 6/2020 (verkkojulkaisu).
- 21
- Mäklin S, Kokko P. Terveyden- ja sosiaalihuollon yksikkökustannukset Suomessa vuonna 2017. Terveyden ja hyvinvoinnin laitos, Helsinki. Työpaperi 21/2020.
- 22
- David M, Schwartau I, Pant HA, Borde T. Emergency outpatient services in the city of Berlin: Factors for appropriate use and predictors for hospital admission. Eur J Emerg Med 2006;13:352–7.
- 23
- Hardie TL, Polek C, Wheeler E ym. Characterising emergency department high-frequency users in a rural hospital. Emerg Med J 2015;32:21–5.
- 24
- Bodenmann P, Baggio S, Iglesias K ym. Characterizing the vulnerability of frequent emergency department users by applying a conceptual framework: a controlled, cross-sectional study. Int J Equity Health 2015;14:146.
- 25
- Ylitalo-Katajisto K. Paljon palveluja tarvitsevien asiakkaiden yksilöity sosiaali- ja terveyspalvelujen yhteen kokoaminen. Acta Univ Oul D 2019;1540.
- 26
- Sosiaali- ja terveysministeriö. Kansallinen ikäohjelma vuoteen 2030: Tavoitteena ikäkyvykäs Suomi. Sosiaali- ja terveysministeriön julkaisuja 2020:31. urn.fi/URN:ISBN:978-952-00-6865-3
- 27
- Vehko T, Sinervo T, Josefsson K. Henkilöstön hyvinvointi vanhuspalveluissa – kotihoidon kehitys huolestuttava. Terveyden ja hyvinvoinnin laitos, Helsinki. Tutkimuksesta tiiviisti 11/2017.
- 28
- Kehusmaa S, Alastalo H. Vanhuspalvelujen työvoimapula kärjistyy kotihoidossa – neljännes yksiköistä tekee joka viikko töitä riittämättömällä henkilöstöllä ja ylityöt ovat yleisiä. Helsinki: Terveyden ja hyvinvoinnin laitos. Tutkimuksesta tiivisti 4/2022.
- 29
- Kehusmaa S, Alastalo H. Vanhusten ympärivuorokautisen hoidon henkilöstön määrä nousee, mutta kotihoidossa asiakaskäynnit ja rekrytoinnit kääntyneet laskuun. Terveyden ja hyvinvoinnin laitos, Tiedote 2.2.2023. thl.fi/fi/-/vanhusten-ymparivuorokautisen-hoidon-henkiloston-maara-nousee-mutta-kotihoidossa-asiakaskaynnit-ja-rekrytoinnit-kaantyneet-laskuun?redirect=%2Ffi%2F
- 30
- Kariniemi K, Siira H, Kyngäs H, Kaakinen P. ”Vanhakin on ihminen.” Ikääntyneiden kokemuksia vahvuuksistaan, voimavaroistaan ja kotihoidosta. Gerontologia 2020;34:24–41.
- 31
- Väisänen V, Pesonen T, Corneliusson L ym. Hoitoajan jakautuminen ikäihmisten palveluissa ja päivitetty RUG-luokitus: Aikamittaus-hankkeen loppuraportti. Terveyden ja hyvinvoinnin laitos, Helsinki. Raportti 12/2022.
- 32
- Aaltonen MS, Van Aerschot LH. Unmet care needs are common among community-dwelling older people with memory problems in Finland. Scand J Public Health 2021;49:423–32. doi.org/10.1177/1403494819890800
- 33
- Rönneikkö JK, Mäkelä M, Jämsen ER ym. Predictors for unplanned hospitalization of new home care clients. J Am Geriatr Soc 2017;65:407–14.
- 34
- Dufour I, Chouinard MC, Dubuc N ym. Factors associated with frequent use of emergency-department services in a geriatric population: a systematic review. BMC Geriatr 2019;19:185.
Frequent attendance in emergency departments is more common among home care clients
Background Finnish emergency departments (ED) have been under heavy stress, partly due to problems with social and healthcare services. This study examines the relationship between frequent use of ED and the costs of assisted living with 24/7 services, home care and informal care among older people.
Methods Register data from year 2017 was used, which included costs of service use. ED visits during the year were retrieved from the Finnish care register. Frequent use was defined as four or more ED visits during the year (n=19,002). The reference group was older people over the age of 74 with 0-3 visits during the year (n=515,010). Logistic regression was used to analyse the association between costs of care services for older people and frequent use of ED.
Results Increased costs of home care were associated with frequent use of ED (OR=3,83). Costs of assisted living with 24/7 services (OR=0,40) and the maximum use of the monetary support for informal care were negatively associated with frequent use of ED (OR=0,68).
Conclusions Use of care services for older people affects the frequent use of ED. Improving the quality and quantity of home care services and accessibility of assisted living facilities with 24/7 services can reduce ED visits among older people.
Visa Väisänen, Moona Huhtakangas, Timo Sinervo