Viivästyneen unijakson lääkkeettömät hoidot
•Jopa 16 % nuorista kärsii viivästyneestä unijaksosta, jossa vuorokausirytmi jätättää merkittävällä tavalla.
•Viivästynyt unijakso aiheuttaa vaikeuksia herätä ajoissa ja näin myös koulupoissaoloja. Se on yhteydessä jopa koulutuspolulta putoamiseen.
•Kirkasvalohoito, kognitiivis-behavioraaliset lyhytinterventiot ja unirytmin asteittainen aikaistaminen ovat toistaiseksi keskeisimmät lääkkeettömät hoidot.
•Tulosten pysyvyydestä tiedetään kuitenkin vähän, koska yhdenkään interventiotutkimuksen seuranta-aika ei yllä yli puolen vuoden.
•Motivoituminen oman vuorokausirytmin pitkäaikaiseen muuttamiseen on hoidon suurin haaste. Siksi motivoitumisen ja käyttäytymismuutosten tukeminen on tärkeää.
•Uusien interventioiden kehittämiseksi tarvitaan lisää tietoa unirytmin säätelyvaikeuksien etiologiasta ja vaikeuksia ylläpitävistä tekijöistä.

Unta säätelee kaksi keskinäisessä vuorovaikutuksessa olevaa tapahtumaketjua: homeostaattinen ja sirkadiaaninen prosessi. Homeostaattisen prosessin keskeinen tekijä on unipaine, joka kasvaa valveilla ollessa ja auttaa lopulta nukahtamaan. Yöunen aikana unipaine tasaantuu, kunnes elimistö on aamulla homeostaattisessa tasapainossa.
Sirkadiaaninen prosessi puolestaan vastaa vuorokausirytmistä: unen optimaalisesta ajoituksesta ja esimerkiksi hormonien ja kehon lämpötilan vuorokausivaihtelusta. Hypotalamuksen suprakiasmaattinen tumake (SCN), elimistön sisäinen keskuskello, orkestroi sirkadiaanista prosessia ja sen suhdetta ympäristön ärsykkeisiin kuten valoon, ravinnonsaantiin ja liikuntaan.
Uni-valverytmin häiriöissä sisäsyntyisen vuorokausirytmin ja ympäristön edellyttämän aikataulun välillä on ristiriita (taulukko 1). Tyypillisesti säätelyvaikeus ilmenee viivästyneenä unijaksona (taulukko 2), aikaistuneena unijaksona, uni-valverytmin epäsäännöllisyytenä, tahdistumattomana uni-valverytminä, vuorotyöunihäiriönä tai aikaerorasituksena (1). Tämä katsaus käsittelee viivästynyttä unijaksoa sekä sen subkliinistä muotoa (delayed sleep phase disorder, DSPD ja delayed sleep phase, DSP) ja niiden lääkkeetöntä hoitoa erityisesti nuorilla. Kirjallisuushauissa on käytetty PubMed tietokantaa.
Viivästynyt unijakso
Viivästyneessä unijaksossa nukkumaanmeno- ja nukahtamisajat sekä vastaavasti myös heräämisajat ovat hyvin myöhäisiä. Sen prevalenssi on nuorilla noin 4 % (2) ja aikuisilla 1,5 % (3). Kuitenkin yhteensä jopa 16 %:lla nuorista on päiväaikaista toimintaa selvästi haittaavia unirytmin säätelyvaikeuksia, vaikka viivästyneen unijakson diagnostiset kriteerit eivät kaikilla täytykään (4). Tutkimuskirjallisuudessa häiriötä käsitelläänkin usein jatkumona. Myös viivästyneen unijakson hoitoon tarkoitettujen interventioiden tehokkuutta on usein testattu koehenkilöillä, joilla oireisto on subkliininen.
Häiriölle altistavia etiologisia tekijöitä voi olla useita (5). Nuorten unirytmin viivästymistä on selitetty esimerkiksi sisäisen kellon uudelleen ajastumisella, mikä näkyy melatoniinihormonin erityksen siirtymisenä myöhemmäksi (6) sekä kasvaneella unipaineen sietokyvyllä (7), mikä johtaa nukkumaanmenon viivästymiseen.
Useimmilla ihmisillä vuorokausirytmi on hieman yli 24 tuntia (8), mutta viivästyneessä unijaksossa se voi olla myös jonkin verran pidempi (9). Unen tulon viipyminen saattaa ruokkia hereillä pitäviä ajatuskehiä tai katastrofointia (10) vastaavasti kuin unettomuudesta kärsivillä. Lisäksi unirytmin itsenäisen säätelyn opettelu voi olla nuorelle haastavaa, kun vanhempien ohjaus- ja vaikutusmahdollisuudet alkavat vähentyä. Vuorokausirytmin ajoitus on osin perinnöllinen, mutta tietoa siihen vaikuttavista geeneistä on vielä rajallisesti (11).
Käytännössä viivästynyt unijakso näkyy 3–6 tuntia myöhempänä nukkumaanmenona kuin olisi tarpeen riittävän yöunen saamiseksi ennen heräämistä esimerkiksi kouluun tai töihin. Vaikka henkilö onnistuisikin liian lyhyistä unista huolimatta heräämään ajoissa, unipaine voi päivällä olla niin suuri, että koulusta tai töistä palattua on otettava päiväunet. Tämä taas vaikeuttaa nukahtamista illalla. Univajetta voi joutua kuromaan kiinni myös viikonloppuisin pitkällä korvausunella, jolloin rytmin vaihdos maanantaisin voi tuntua pahimmillaan samanlaiselta aikaerorasitukselta kuin Atlantin ylitys. Myöhästymisiä tai poissaoloja kertyy helposti (12), ja pahimmassa tapauksessa ongelma voi johtaa putoamiseen koulutuspolulta kesken peruskoulun tai toisen asteen opintojen – ikävaiheessa, jossa säätelyhäiriö on yleisin (13).
Kuitenkin, mikäli ristiriitaa sisäisen ja ulkoisten aikataulujen välillä ei ole ja viivästyneen unijakson omaava henkilö saa nukkua oman vuorokausirytminsä mukaisesti, unen laatu on usein hyvää, toisin kuin esimerkiksi unettomuudesta kärsivillä (taulukko 2).
Lääkkeettömät hoidot
Vaikka homeostaattinen ja sirkadiaaninen prosessi ovat biologisesti säädeltyjä, niihin pystyy myös itse vaikuttamaan. Esimerkiksi valoaltistus ohjaa sirkadiaanisen kellon synkronoitumista ympäristön kanssa ja kofeiini toimii homeostaattiseen säätelyn vastavaikuttajana. Liikunta myöhään illalla voi viivästyttää unirytmiä, ja alustavaa näyttöä on kertynyt myös siitä, miten fyysisen aktiivisuuden ajoittaminen aamuun voi aikaistaa vuorokausirytmiä (14). Konsensusta tästä ei vielä ole, sillä rytmiin voi vaikuttaa myös liikunnan myötä tuleva valoaltistus (14).
Syy-seuraussuhde käyttäytymisen ja sisäisen kellon välillä voi lisäksi kulkea molempiin suuntiin: rytmin viivästyminen voi sekä seurata käyttäytymisestä että vaikuttaa siihen.
Oireiden hoito voi olla haastavaa, jos yksilö ei itse pidä unijakson viivästymistä ongelmana. Suurin osa nuorista todennäköisesti tietää, että valoaltistus, energiajuomat ja liikunnan tai muun suurta vireyttä vaativan toiminnan ajoittaminen liian myöhäiseen ajankohtaan voi siirtää nukahtamista myöhemmäksi.
Ilta on kuitenkin monille, varsinkin kronotyypiltään iltaihmisille, luontaisesti vuorokauden parasta aikaa. Harrastukset ja sosiaalinen elämä painottuvat useimmiten iltaan, ja yhteiskunnan muutos yhä kiireisemmäksi koskee myös nuoria (15). Siksi lääkkeettömien hoitojen lähtökohtana pitäisi olla unenhuollon ja iltarutiinien tarkastelu sekä yksilön motivointi kohti aikaisempaa rytmiä. Rutiinien ja prioriteettien muuttaminen voi olla yllättävän hankalaa. Tätä muutosta voidaan kuitenkin tukea monin tavoin.
Asteittainen rytmin siirtäminen
Kronoterapeuttisessa lähestymistavassa rytmiä pyritään säätämään pikkuhiljaa lähemmäksi toivottua (16,17). Uutta unirytmiä suunniteltaessa on hyvä tietää, kuinka monta tuntia yksilön luontainen unentarve on, jotta tavoiteltava nukkumaanmenoaika voidaan asettaa oikein. Unentarvetta voidaan tutkia unipäiväkirjalla sekä yksilön omilla havainnoilla päiväaikaisesta väsymyksestään erilaisten öiden jälkeen. Tarkempaa tietoa unen kestosta voidaan kerätä unipäiväkirjan ja aktigrafimittauksen yhdistelmällä. Ne antavat unirytmin tarkastelulle selkeän rungon ja objektiivisen perustan.
Rytmiä asteittaisesti siirrettäessä on hyvä ensin saavuttaa tasainen (vaikka myöhäinenkin) rytmi. Sitten nukkumaanmeno- ja heräämisaikaa aikaistetaan vähitellen, esimerkiksi puolella tunnilla joka aamu tai joka kolmas aamu, kunnes haluttu rytmi on saavutettu (13). Jos unirytmi on erittäin myöhäinen tai kokonaan kääntynyt, sitä voidaan siirtää myös eteenpäin.
Asteittaista rytmin siirtämistä käytetään usein vertailukohtana tutkittaessa muita hoitomuotoja.
Kirkasvalohoito
Silmien kautta tuleva kirkasvaloaltistus asteittain aikaistettavan heräämisen jälkeen tukee vuorokausirytmin muutosta. Altistusaika ja valaistusvoimakkuus ovat tutkimuksissa vaihdelleet. Esimerkiksi 2 500 luxin ja kahden tunnin valoaltistus aikaisti biologista, ruumiin lämpötilasta mitattua vuorokausirytmiä 1,5 tuntia verrokkeihin nähden potilailla, joilla oli diagnosoitu viivästynyt unijakso (18). Lämpötilarytmin siirtyminen ei kuitenkaan välttämättä aikaista nukkumaanmenoa, mikä osoittaa käyttäytymisen muutoksen välttämättömyyden biologisten hoitojen rinnalla.
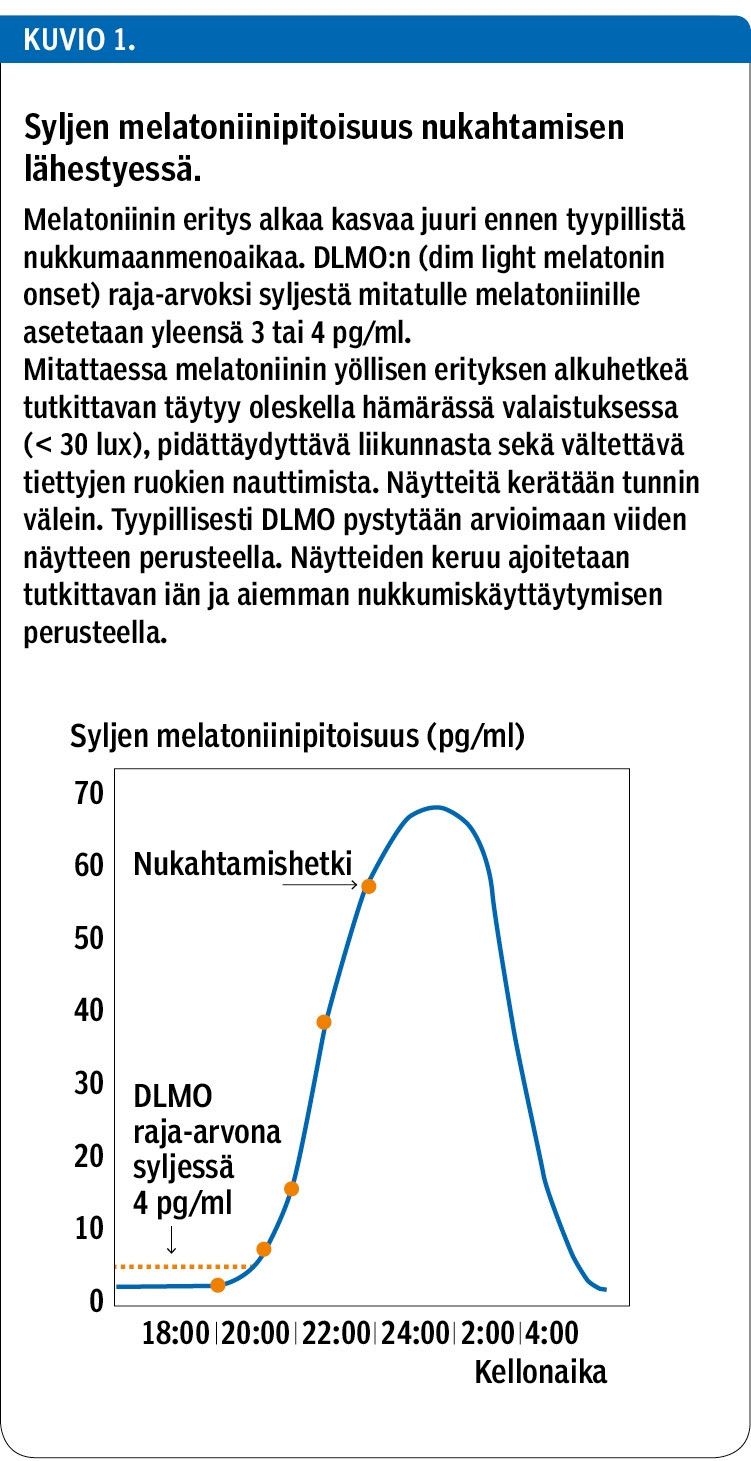
Saxvigin ym. satunnaistetussa, lumekontrolloidussa kaksoissokkotutkimuksessa viivästyneen unijakson oireista kärsivät osallistujat saivat ohjeet aikaistaa heräämistään tunnin vuorokaudessa, kunnes haluttu heräämisaika oli saavutettu (19). Yksi ryhmistä sai kirkasvalohoitoa (10 000 luxia 30–45 minuuttia) ja melatoniinia, yksi kirkasvalohoitoa ja lumekapselin, yksi lumevalohoitoa ja melatoniinia ja yksi pelkkää lumehoitoa kahden viikon ajan. Kaikissa ryhmissä heräämisaika aikaistui noin kahdella tunnilla, mutta nukkumaanmenoaika keskimäärin vain tunnilla, joten uni jäi aiempaa lyhyemmäksi. Tutkimuksen alkaessa tutkittavat menivät nukkumaan noin kello kahden ja kolmen välillä, joten vielä intervention jälkeenkin nukkumaanmenoaika venyi yli puolen yön. Heräämisaika siirtyi noin kello 11:sta kello 9:ään. Myös melatoniinin eritys aikaistui noin kahdella tunnilla (varhaisempi dim light melatonin onset -time, DLMO) (kuvio 1).
Toisin sanoen melatoniinilla, kirkasvalohoidolla tai niiden yhdistelmällä ei saatu lisätehoa verrattuna lumehoitoon ja asteittaiseen unirytmin aikaistamiseen. Tutkimusta kuitenkin jatkettiin satunnaistamalla ryhmät kahden viikon jälkeen uudestaan verrokkiryhmään (ei hoitoa) ja koeryhmään (sekä kirkasvalo- että melatoniinihoito, 3 mg/vrk) kolmeksi kuukaudeksi. Tämän jakson jälkeen rytmi oli verrokkiryhmässä siirtynyt jälleen myöhäisemmäksi, kun taas koeryhmässä pysyttiin paremmin saavutetussa nukkumaanmenoajassa.
Kirkasvalohoidon haasteena on hoitomyöntyvyys. Aamuisin valonlähteen äärellä pysyminen voi olla vaikeaa, jos edessä on kiireinen lähtö. Tehokkaimpia kirkasvalolaitteita voi olla hankala kuljettaa huoneesta toiseen. Toisaalta valon äärellä ei kuitenkaan tarvitse pysyä tuntikaupalla. Crowley ym. (20) ovat tutkineet valoaltistuksen (5 000 lux) ajoitusta ja määrää. Jo 30–60 minuutin mittainen altistus toi rytmin aikaistamisessa 75 % siitä hyödystä, joka saatiin kahden tunnin altistuksella. Lisäksi 30 minuutin kerta-altistus oli yhtä tehokas kuin tunnin altistus, joka oli jaettu neljään 15 minuutin pätkään kolmen ensimmäisen hereilläolotunnin aikana. Kyseisessä tutkimuksessa kaikki koehenkilöt saivat myös 0,5 mg melatoniinia illalla kello 19.
Burke ym. (21) erittelivät valoaltistuksen ja melatoniinin osuutta vuorokausirytmin aikaistamisessa terveillä koehenkilöillä. Satunnaistetussa kaksoissokkokokeessa merkittävin rytmin aikaistuminen saatiin aikaan melatoniinin (5 mg) ja aamuisen kirkasvalohoidon (3 000 luxia, 3 tuntia) yhdistelmällä. Pelkällä melatoniinilla tai pelkällä kirkasvalohoidolla saatiin niin ikään merkitsevä ja keskenään yhtä suuri rytmin aikaistus.
Kolmen tunnin jälkeen kirkasvaloaltistuksen hyöty ei yleensä enää kasva altistusta pidentämällä (20).
Sinivalohoito
Uusissa tutkimuksissa on käytetty perinteisten laajaspektristen kirkasvalolaitteiden sijaan myös pelkkää sinivaloa. Esimerkiksi Geerdinkin ym. (22) satunnaistetussa tutkimuksessa 30 minuuttia sinivaloa aamuisin aikaisti melatoniinierityksen alkamisaikaa (DLMO) yhdeksän päivän seurannassa yli puolituntia enemmän kuin oranssi valo. Tutkimukseen osallistujien haasteena oli hyvin erilainen unirytmi arkisin ja viikonloppuisin, mutta heille ei annettu ohjeita unirytmin aikaistamisesta.
Sharkeyn ym. (23) tutkimuksessa verrattiin suuri- ja pienitehoista sinivaloaltistusta nuorilla aikuisilla, joilla oli viivästyneen unijakson oireita. Koehenkilöt saivat ohjeet olla sängyssä pimeässä ja yrittää nukkua 7,5 tuntia tavoiteltuna nukkumisaikana, joka alkoi 1–2,5 tuntia aiemmin verrattuna heidän tavanomaiseen, DLMO:n pohjalta arvioituun vuorokausirytmiinsä. Sekä suuri- että pienitehoista valoaltistusta saaneissa ryhmissä melatoniinieritys aikaistui viikossa yli tunnilla. Lievissä viivästyneen unijakson oireissa voikin jo pelkkä ennalta määrätty sängyssä oloaika toimia riittävänä interventiona.
Valoaltistuksen välttäminen iltaisin
Viimeaikaiset tutkimukset ovat osoittaneet, että esimerkiksi taulutietokoneelta tuleva valoaltistus iltaisin voi olla unen kannalta haitallista. Kontrolloidussa laboratoriotutkimuksessa (24) verrattiin perinteisen kirjan lukemista kirjan lukemiseen taulutietokoneelta. Taulutietokoneelta lukeminen neljän tunnin ajan ennen nukkumaanmenoa siirsi seuraavan illan DLMO:a yli tunnilla, viivytti nukahtamista yli 10 minuutilla ja aiheutti väsymystä seuraavana päivänä. Tulokset valon vaikutuksista ovat kuitenkin osin ristiriitaisia: toisessa tutkimuksessa (25) normaali päiväaikainen valoaltistus ehkäisi taulutietokoneen unta häiritsevää vaikutusta.
Valon vaikutusta on testattu myös käänteisesti: sinivalon suodattaminen käyttämällä iltaisin oransseja linssejä aikaisti viivästyneen unijakson diagnoosin saaneiden nuorten DLMO:a yli tunnilla ja nukahtamisaikaa yli kahdella tunnilla. Kyseisessä tutkimuksessa ei kuitenkaan ollut vertailuryhmää, joten tulos on alustava (26).
Kognitiivisen käyttäytymisterapian menetelmät
Viivästyneeseen unijaksoon kuuluu yleensä nukahtamisvaikeus, joten siihen voi liittyä samankaltaisia ongelmaa ylläpitäviä haitallisia ajatusmalleja kuin unettomuuteen (27). Unettomuuden hoitoon kehitettyjä kognitiivis-behavioraalisia menetelmiä (28) onkin sovellettu myös viivästyneessä unijaksossa. Vastikään on kehitetty myös spesifisemmin viivästyneen unijakson hoitoon suunnattuja menetelmiä (29).
Kognitiivisen terapian keinoin voidaan esimerkiksi pyrkiä muokkaamaan realistisemmiksi yksilön käsityksiä unijakson viivästymisen syistä (omassa vaikutuspiirissä vs. sen ulkopuolella olevat syyt) ja seurauksista (liioitellut tai katastrofoidut vs. realistiset ajatukset). Tavoitteena on, että yksilö oppisi näkemään uniongelmansa erilaisessa valossa kuin aiemmin ja etteivät haitalliset ajatusmallit estäisi käyttäytymisen muutosta.
Gradisar ym. (13) tutkivat valohoidon ja kognitiivisen käyttäytymisterapian yhdistelmää satunnaistetussa koeasetelmassaan viivästyneen unijakson diagnoosin saaneilla nuorilla. Tutkijoiden mukaan 85 % oireilevista nuorista pyrkii yleensä välttämään päivänvaloa heräämisen jälkeen. Kirkasvalohoidon sijaan australialaisia nuoria ohjeistettiinkin altistumaan puoleksi tunniksi päivänvalolle heti heräämisen jälkeen (tai vaihtoehtoisesti 1000 luxin valaisimen valolle). Rytmiä aikaistettiin puoli tuntia kerrallaan, kunnes haluttu heräämisaika oli saavutettu.
Kognitiivinen käyttäytymisterapia koostui kuudesta psykologin tai psykologiopiskelijan tapaamisesta, joihin osallistui nuoren lisäksi ainakin toinen vanhemmista. Tapaamisissa annettiin valohoito-ohjeistusta ja psykoedukaatiota unesta sekä kokeiltiin unettomuuden hoitoon kehitettyjä automaattisten ajatusten tunnistamiseen ja vaihtoehtoisten ajatusmallien luomiseen tähtääviä menetelmiä.
Verrattuna odotuslistaryhmään, interventioryhmä pystyi aikaistamaan vuorokausirytmiään, kärsi vähemmän päiväaikaisesta väsymyksestä ja nukkui viikolla öisin tunnin enemmän. Vaikutus säilyi merkitsevänä (joskin pieneni) yli kuuden kuukauden seurannan. Myös masennusoireet vähentyivät koeryhmässä puolivuotisseurannan aikana.
Toisessa satunnaistetusta tutkimuksessa (30) viivästyneen unijakson diagnoosin saaneet nuoret aikuiset saivat ensin kaksi viikkoa kirkasvalohoitoa, jonka jälkeen heidät satunnaistettiin ryhmämuotoiseen kognitiiviseen käyttäytymisterapiaan tai verrokkiryhmään. Paras vaste, noin kahden tunnin unirytmin aikaistuminen, saavutettiin jo kirkasvalohoidon aikana, eikä terapia enää lisännyt vaikutusta. Puolen vuoden kuluttua rytmit olivat molemmissa ryhmissä noin 1,5 tuntia aikaisemmat kuin ennen hoitojen alkua, mutta terapiaryhmäläisillä oli vähemmän masennus- ja ahdistusoireita. Hoitoon kuului esimerkiksi edukaatiota, unipäiväkirjan pitämistä, unirytmin asteittaista aikaistamista, rentoutusharjoituksia sekä uneen liittyvien käsitysten uudelleen muotoilua.
Lopuksi
Vuorokausirytmin viivästyminen on nuorilla yleistä ja voi aiheuttaa merkittäviä seurauksia hyvinvoinnille, opintopolulle ja kehitykselle. Vanhemmat tuntevat voimattomuutta asian edessä: autoritääriset keinot (nukkumaan käskeminen) eivät useinkaan auta, eivätkä ne lisää nuoren omaa motivaatiota ja taitoja uniautonomian kehittämiseen.
Suurin osa nuorista todennäköisesti pärjäilee viivästyneestä unirytmistä aiheutuvan väsymyksen ja aikaerorasituksen kanssa kohtuullisesti. Osalla unirytmin säätelyvaikeudet ovat kuitenkin suuria ja kietoutuvat yhteen mielenterveysongelmien kanssa (31,32,33) ja voivat näin vaikeuttaa koulunkäyntiä entisestään.
Lääkkeettömät hoidot voivat olla yhtä tehokkaita kuin melatoniini. Kuitenkaan millään interventiolla ei ole toistaiseksi saatu aikaistettua rytmiä enempää kuin keskimäärin kaksi tuntia. Hoitoa valitessa tulisi ottaa huomioon myös uusi tieto melatoniinin haitoista niillä, jotka kantavat tyypin 2 diabetekselle altistavaa pistemutaatiota melatoniinireseptorigeenissä MNTR1B (noin 30 % suomalaisista) (34). Heillä melatoniini estää insuliinieritystä ja kasvattaa siten verensokeripitoisuutta. Haitat näyttävät ilmenevän kolmen kuukauden käytön jälkeen, mikä vastaa viivästyneen unijakson kokeellisissa hoitotutkimuksissa käytettyä altistusaikaa (19), tosin neljän milligramman annos geenitutkimuksessa oli jonkin verran suurempi kuin mitä hoitotutkimuksissa yleensä käytetään. Joka tapauksessa melatoniinin pitkäaikaisvaikutuksia lapsilla ja nuorilla tunnetaan huonosti (35). Siksikin tehokkaiden lääkkeettömien hoitomuotojen kehittäminen on tärkeää.
Lääkkeettömistä hoidoista eniten tutkittuja vaihtoehtoja ovat vuorokausirytmin asteittainen aikaistaminen, kirkas- ja sinivalohoito sekä kognitiivisen käyttäytymisterapian menetelmät. Valohoidoista näyttöä on toistaiseksi enemmän laajaspektrisistä kirkasvaloista kuin sinivalolaitteista. Asetelmien kontrollointi on kuitenkin vaikeaa, koska tutkittavat varmasti erottavat kirkasvalon lumeena käytettävästä valosta.
Rytmin aikaistaminen on lyhyellä tähtäimellä yhtä tehokasta kuin kirkasvalohoito ja kognitiivinen käyttäytymisterapia. Kuitenkin satunnaistettuja tutkimuksia on vielä vähän ja hoitojen pitkäaikaiset vaikutukset tunnetaan huonosti. Lisää tietoa kaivataan erityisesti siitä, miten unikäyttäytymistä voidaan muuttaa, mikä auttaa motivoitumisessa ja miten nuoria voidaan auttaa tässä prosessissa. Myös unijakson viivästymistä ennakoivia ja ylläpitäviä riskitekijöitä tunnetaan huonosti (36).
Selvitämme näitä kysymyksiä vastikään käynnistyneessä Suomen Akatemian tukemassa SleepHelsinki! -tutkimuksessa. Testaamme myös, miten kirkasvalohoito, henkilökohtainen univalmennus ja pelillistetty, vuorokausirytmiä tukeva mobiilisovellus voivat auttaa nuorta säätelemään unirytmiään.
Anu-Katriina Pesonen ja Liisa Kuula: Ei sidonnaisuuksia.
Anna Sofia Urrila: Apurahat (Emil Aaltosen säätiö), tekijänpalkkiot (Suomalainen Lääkäriseura Duodecim).
- 1
- Sack RL ym. Circadian rhythm sleep disorders: part II, advanced sleep phase disorder, delayed sleep phase disorder, free-running disorder, and irregular sleep-wake rhythm. An American Academy of Sleep Medicine review. Sleep 2007;30:1484–501.
- 2
- Danielsson K ym. Delayed sleep phase disorder in a Swedish cohort of adolescents and young adults: Prevalence and associated factors. Chronobiol Int 2016;33:1331–1339.
- 3
- Paine SJ ym. Identifying advanced and delayed sleep phase disorders in the general population: a national survey of New Zealand adults. Chronobiol Int 2014;31:627–36.
- 4
- Gradisar M, Gardner G, Dohnt H. Recent worldwide sleep patterns and problems during adolescence: a review and meta-analysis of age, region, and sleep. Sleep Med 2011;12:110–8.
- 5
- Gradisar M, Crowley SJ. Delayed sleep phase disorder in youth. Curr Opin Psychiatry 2013;26:580–5.
- 6
- Crowley SJ ym. A longitudinal assessment of sleep timing, circadian phase, and phase angle of entrainment across human adolescence. PLoS One 2014;9:e112199.
- 7
- Jenni OG, Achermann, Carskadon MA. Homeostatic sleep regulation in adolescents. Sleep 2005;28:1446–54.
- 8
- Czeisler CA ym. Stability, precision, and near-24-hour period of the human circadian pacemaker. Science 1999;284:2177–81.
- 9
- Micic G ym. The endogenous circadian temperature period length (tau) in delayed sleep phase disorder compared to good sleepers. J Sleep Res 2013;22:617–24.
- 10
- Hiller RM ym. Trying to fall asleep while catastrophising: what sleep-disordered adolescents think and feel. Sleep Med 2014;15:96–103.
- 11
- Kalmbach DA ym. Genetic basis of chronotype in humans: Insights from three landmark GWAS. Sleep 2016;Oct 28: pii: sp-00526-16
- 12
- Sivertsen B ym. Academic performance in adolescents with delayed sleep phase. Sleep Med 2015;16:1084–90.
- 13
- Gradisar M ym. A randomized controlled trial of cognitive-behavior therapy plus bright light therapy for adolescent delayed sleep phase disorder. Sleep 2011;34:1671–80.
- 14
- Richardson CE ym. Can exercise regulate the circadian system of adolescents? Novel implications for the treatment of delayed sleep-wake phase disorder. Sleep Med Rev 2016; Jul 11: doi: 10.1016/j.smrv.2016.06.010
- 15
- Partonen T..Lisää unta – kiireen lyhyt historia. Helsinki: Kustannus Oy Duodecim 2014:117.
- 16
- Czeisler CA ym. Chronotherapy – Resetting the Circadian Clocks of Patients with Delayed Sleep Phase Insomnia. Sleep 1981;4:1–21.
- 17
- Wyatt JK. Delayed sleep phase syndrome: pathophysiology and treatment options. Sleep 2004;27:1195–203.
- 18
- Rosenthal NE ym. Phase-Shifting Effects of Bright Morning Light as Treatment for Delayed Sleep Phase Syndrome. Sleep 1990;13:354–361.
- 19
- Saxvig IW ym. A randomized controlled trial with bright light and melatonin for delayed sleep phase disorder: effects on subjective and objective sleep. Chronobiol Int 2014;31:72–86.
- 20
- Crowley SJ, Eastman CI. Phase advancing human circadian rhythms with morning bright light, afternoon melatonin, and gradually shifted sleep: can we reduce morning bright-light duration? Sleep Med 2015;16:288–97.
- 21
- Burke TM ym. Combination of light and melatonin time cues for phase advancing the human circadian clock. Sleep 2013;36:1617–24.
- 22
- Geerdink M ym. Short Blue Light Pulses (30 Min) in the Morning Support a Sleep-Advancing Protocol in a Home Setting. J Biol Rhythms 2016;31:483–97.
- 23
- Sharkey KM ym. Effects of an advanced sleep schedule and morning short wavelength light exposure on circadian phase in young adults with late sleep schedules. Sleep Med 2011;12:685–92.
- 24
- Chang AM ym. Evening use of light-emitting eReaders negatively affects sleep, circadian timing, and next-morning alertness. Proc Natl Acad Sci U S A 2015;112:1232–7.
- 25
- Rangtell FH ym. Two hours of evening reading on a self-luminous tablet vs. reading a physical book does not alter sleep after daytime bright light exposure. Sleep Med 2016;23:111–118.
- 26
- Esaki Y ym. Wearing blue light-blocking glasses in the evening advances circadian rhythms in the patients with delayed sleep phase disorder: An open-label trial. Chronobiol Int 2016;33:1037–44.
- 27
- Richardson CE, Gradisar M,Barbero SC. Are cognitive ”insomnia” processes involved in the development and maintenance of delayed sleep wake phase disorder? Sleep Med Rev 2016;26:1–8.
- 28
- Morin CM. Cognitive-behavioral approaches to the treatment of insomnia. J Clin Psychiatry 2004;65(Suppl 16):33–40.
- 29
- Jansson-Frojmark M ym. Developing a cognitive behavioral therapy manual for delayed sleep-wake phase disorder. Cogn Behav Ther 2016;45:518–32.
- 30
- Danielsson K ym. Light Therapy With Scheduled Rise Times in Young Adults With Delayed Sleep Phase Disorder: Therapeutic Outcomes and Possible Predictors. Behav Sleep Med 2016;Aug 11:1–15. doi:10.1080/15402002.2016.1210150
- 31
- Reid KJ ym. Systematic evaluation of Axis-I DSM diagnoses in delayed sleep phase disorder and evening-type circadian preference. Sleep Med 2012;13:1171–7.
- 32
- Sivertsen B ym. Mental health problems in adolescents with delayed sleep phase: results from a large population-based study in Norway. J Sleep Res 2015;24:11–8.
- 33
- Murray JM ym. Prevalence of Circadian Misalignment and Its Association with Depressive Symptoms in Delayed Sleep Phase Disorder. Sleep 2016;Sep 26: pii: sp-00049-16
- 34
- Tuomi T ym. Increased Melatonin Signaling Is a Risk Factor for Type 2 Diabetes. Cell Metabolism 2016;23:1067–1077.
- 35
- Andersen LP ym. The Safety of Melatonin in Humans. Clin Drug Investig 2016;36:169–75.
- 36
- Micic G ym. The etiology of delayed sleep phase disorder. Sleep Med Rev 2016;27:29–38.
Non-pharmacological treatment of Delayed Sleep Phase
Adolescence appears to be a particularly vulnerable life stage for the development of Delayed Sleep Phase Disorder (DSPD) and its subclinical form Delayed Sleep Phase (DSP), which affects up to 16% of adolescents. DSP is characterized by a stable sleep schedule that starts and ends substantially later than the conventional or desired time, causing difficulty falling asleep and getting up at socially accepted times. This is thought to be associated with adolescents’ better ability to resist their homeostatic sleep pressure, and the fact that the circadian clock is delayed naturally with age during adolescence. DSP(D) is likely to be associated with comorbid mental health problems. Poor motivation for school/work attendance is also likely to follow, with school drop-out being a potential severe consequence.
The existing non-pharmacological interventions focus mostly on gradual adjustment of the awakening time (chronotherapy), bright light therapy, cognitive behavioural short interventions, and combinations of these, and can be as efficient as melatonin treatment. However, there is a shortage of randomized controlled trials that would help in disentangling the specific efficiency of these non-pharmacological treatment methods. Based on current knowledge, chronotherapy seems to be efficient for a short period of time, but relapses are common. A sustained improvement seems to require additional intervention methods. There are indications that sustained use of morning bright light, psychoeducation and/or methods inducing a change in sleep behaviour might be needed for long-term benefit. Little is known about the long-term benefits of these interventions, as no study thus far has extended their follow-up over a six months period.
To date, the aetiology of DSP(D) is poorly understood, including lack of information on the psychological and individual factors that induce or maintain DSP. Gaining more knowledge on these factors may also be the key to developing new intervention methods.