Aorttaläppäahtauman katetrihoito oli turvallista myös keskussairaaloissa
Lähtökohdat Vuoden 2018 alussa voimaan tullut keskittämisasetus kielsi vaikean aorttaläppäahtauman hoitamisen TAVI-toimenpiteellä (transcatheter aortic valve implantation) sairaaloissa, joissa ei ole avosydänkirurgiaa. Ennen asetuksen voimaantuloa TAVI-toimenpiteet ehdittiin aloittaa neljässä keskussairaalassa.
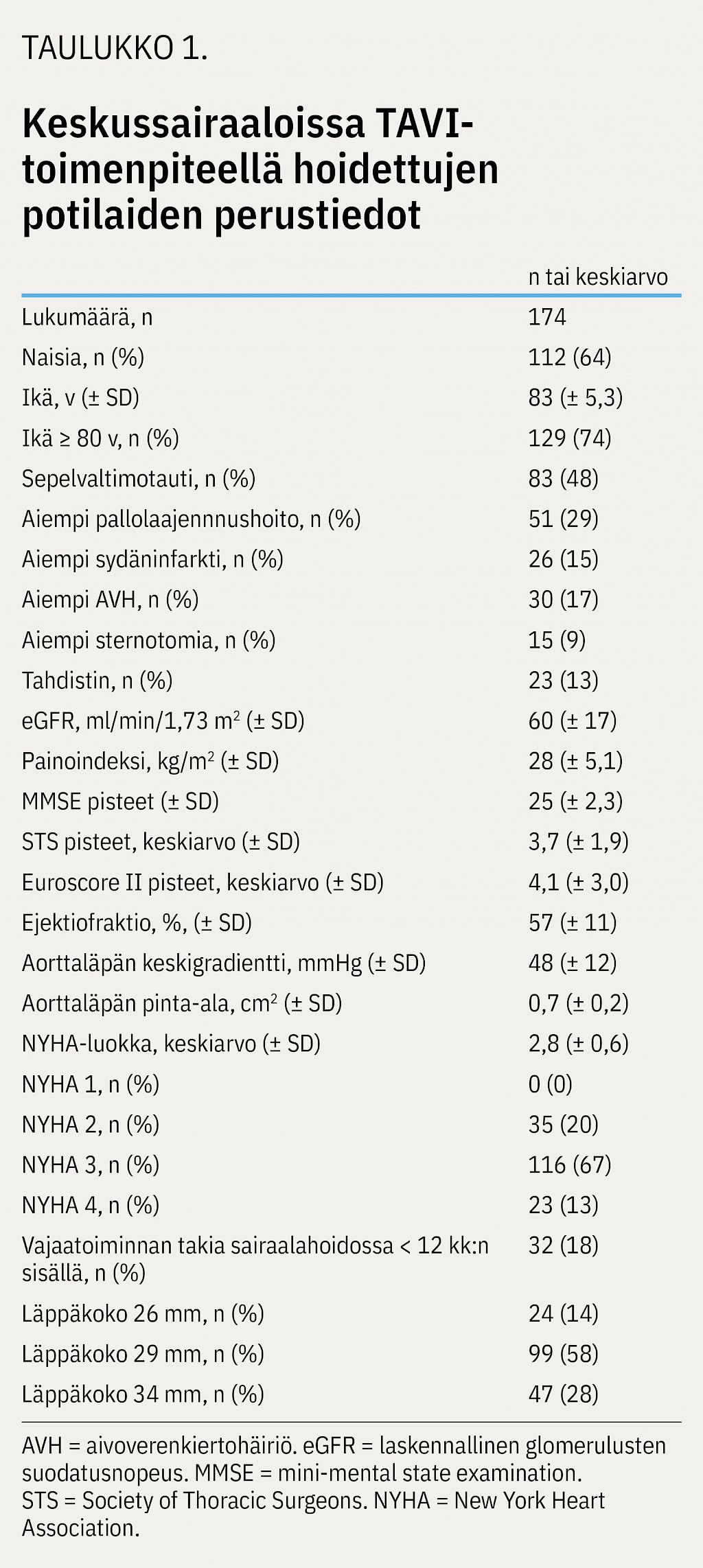
Menetelmät Vuosina 2015–2018 TAVI-toimenpide tehtiin keskussairaalassa 174 potilaalle yhdellä itsestään laajentuvalla läppätyypillä. Yhtä lukuun ottamatta kaikki toimenpiteet suoritettiin paikallispuudutuksessa nivusvaltimon kautta sydänangiosalissa.
Tulokset Potilaiden keski-ikä oli 83 vuotta. Potilaat olivat hyvin oireisia; 80 %:lla oli vähintään NYHA (New York Heart Association) -luokan 3 oireisto. Hengenahdistusoireisto parani seurannassa 84 %:lla potilaista. 97 %:lla ei todettu merkittää läppäproteesin vierusvuotoa. Kirurgiaa vaatineita verisuonikomplikaatioita sattui kolmelle (1,7 %) potilaalle. Kaksi potilasta kuoli toimenpiteeseen (1,1 %). Viisi (2,9 %) potilasta kuoli 30 vuorokauden aikana ja yhdeksän (5,2 %) 12 kuukauteen mennessä.
Päätelmät Keskussairaaloissa ilman avosydänkirurgista valmiutta tehdyt TAVI-toimenpiteet olivat turvallisia. Tutkimuksen perusteella TAVI-toimenpiteiden keskittämisellä viiteen yliopistosairaalaan ei saavuteta hyötyä potilasturvallisuuden kannalta.

TAVI-toimenpide(transcatheter aortic valve implantation) eli perkutaanisesti asennettava biologinen aorttatekoläppä on nopeasti yleistymässä iäkkäiden potilaiden ensisijaisena aorttaläppäahtauman hoitomuotona.
Ensimmäinen toimenpide Suomessa tehtiin vuonna 2008. Alkuvuosina toimenpiteiden määrät olivat vain muutamia kymmeniä potilaita sairaalaa kohden, mutta muutaman vuoden jälkeen toimenpiteiden määrät lähtivät Suomessa ja muualla maailmassa jyrkkään kasvuun: kun vuonna 2015 tehtiin Suomessa 419 TAVI-toimenpidettä, vuonna 2019 niitä tehtiin jo yli tuhat (1).
Toimenpiteiden nopeaan yleistymiseen on selkeästi vaikuttanut uusi tutkimustieto, jonka perusteella nivusvaltimon kautta tehtävä TAVI-toimenpide on ensisijainen hoitomuoto yli 70–75-vuotiaalle potilaalle, jolla on hyvä valtimoreitti ja kolmiliuskainen aorttaläppä, riippumatta potilaan laskennallisesta avosydänleikkausriskistä (2,3,4,5,6,7).
Ensimmäinen TAVI-toimenpide keskussairaalassa ilman avosydänkirurgista valmiutta tehtiin syyskuussa 2015 Jyväskylässä. Tämän jälkeen seuraavan parin vuoden kuluessa TAVI-läppien asennukset aloitettiin keskussairaaloissa myös Porissa, Lahdessa ja Joensuussa. Vuonna 2018 tuli voimaan kiistelty keskittämisasetus, jossa määrättiin kaikki perkutaaniset läppätoimenpiteet tehtäväksi sairaaloissa, joissa on avosydänkirurginen valmius, tarkoittaen käytännössä yliopistosairaaloita. Tässä tutkimuksessa selvitimme keskusairaaloissa ilman avosydänkirurgista valmiutta hoidettujen 174 potilaan TAVI-toimenpiteiden tulokset vuosilta 2015–2018.
Aineisto ja menetelmät
Kaikki toimenpiteet tehtiin sydänangiosalissa niin sanotulla minimalistisella lähestymistavalla (tyypillisesti 4 sairaanhoitajaa ja 2 toimenpidelääkäriä). Toimenpiteissä käytettiin pelkästään yhden valmistajan itsestään laajentuvaa porsaan sydänpussista (perikardium) valmistettua TAVI-läppää (Evolut R, Medtronic, Yhdysvallat). Yksi toimenpide tehtiin yleisanestesiassa olkavarsivaltimon kautta, muut paikallispuudutuksessa nivusvaltimon kautta. Kaikissa nivusvaltimon kautta tehdyissä toimenpiteissä käytettiin valtimon pistopaikan ommelsulkulaitetta (Proglide, Abbott, Yhdysvallat) ja ennalta muotoiltua TAVI-toimenpidevaijeria.
Keskussairaalassa hoidetut potilaat olivat iäkkäitä: keski-ikä oli 83 vuotta ja kolme neljästä potilaasta oli yli 80-vuotiaita (taulukko 1). Puolella potilaista oli lisäksi sepelvaltimotauti ja 17 % oli sairastanut aivoverenkiertohäiriön. Euroscore II- ja STS (Society of Thoracic Surgeons) -pisteet olivat 4,1 % ja 3,7 %. Näiden pisteytyksien perusteella alle 4 %:n kuolemanriskiä leikkauksessa pidetään pienenä, 4–8 %:n riskiä keskisuurena ja yli 8 %:n riskiä suurena, mutta pisteytysten käyttökelpoisuus TAVI-toimenpiteeseen liittyvää riskiä arvioitaessa on heikko (8). Ennen toimenpidettä aorttaläpän keskigradientti oli 48 mmHg ja pinta-ala 0,7 cm2. Potilaat olivat varsin oireisia, sillä 80 % potilaista oli vähintään NYHA (New York Heart Association) -luokkaa 3.
Toimenpidetiedot ja seurantatiedot kerättiin sairaaloiden sairauskertomusjärjestelmistä. Tutkimusprotokolla on hyväksytty Pohjois-Savon sairaanhoitopiirin tutkimuseettisessä toimikunnassa, ja tutkimuksen suorittamiselle on jokaisen sairaanhoitopiirin organisaatiolupa.
Tulokset
Toimenpidekuolleisuus oli 1,1 % (n = 2, taulukko 2). Molemmat toimenpiteeseen menehtyneet avosydänkirurgian ulkopuolella olleet iäkkäät potilaat kärsivät vaikeasta sydämen vajaatoiminnasta ja menehtyivät toimenpiteessä kardiogeeniseen sokkiin. Keskussairaaloissa tehdyn TAVI-toimenpiteen jälkeen 30 vrk:n kuolleisuus oli 2,9 % ja vuoden kuolleisuus 5,2 %. Toimenpiteessä tuli invalidisoiva iskeeminen aivohalvaus 1,7 %:lle. Vuoden kuluttua toimenpiteestä 7,5 % potilaista oli sairastanut aivoverenkiertohäiriön.
Kahdelle potilaalle (1,1 %) piti asentaa toimenpiteessä toinen TAVI-läppä ensimmäisen dislokaation vuoksi. Verisuonikirurgiaa vaatinut komplikaatio tuli kolmelle potilaalle (1,7 %). Uusi vasen haarakatkos tuli 26 %:lle ja uusi tahdistin asennettiin 17 %:lle. Yhden potilaan sydänpussin verenkertymä (hemoperikardium) jouduttiin purkamaan perikardiumsenteesillä, mutta yhdellekään ei tarvinnut tehdä torakotomiaa tai sternotomiaa sydämen tamponaation takia. Yhdellekään potilaalle ei tullut aortan annuluksen tai nousevan aortan repeämää. Keskimääräinen sairaalahoidon pituus oli 5,1 vuorokautta ja sairaalahoitoajan mediaani oli 4,0 vuorokautta.
Seurantakäynnillä 1–3 kuukauden kuluttua toimenpiteestä tekoläpän keskigradientti oli matala (8 mmHg) ja pinta-ala suuri (1,9 cm2) (taulukko 3). Vain 3 %:lla potilaista todettiin keskivaikea läpän vierusvuoto, eikä kenelläkään todettu vaikea-asteista vierusvuotoa. 88 % potilaista koki toimenpiteestä merkittävän oirehyödyn NYHA-luokan parantuessa vähintään yhdellä luokalla. 58 %:lla potilaista NYHA-luokka parani vähintään kahdella luokalla.
Päätelmät
Nykyään valtaosa yli 70–75-vuotiaista vaikeasta aorttaläpän ahtaumasta kärsivistä potilaista, joilla on tavanomainen aorttaläpän anatomia ja hyvä nivusvaltimoreitti, voidaan hoitaa turvallisesti TAVI-toimenpiteellä. Erityisesti vähäisen leikkausriskin naispotilailla nivusen kautta tehty TAVI-toimenpide on turvallisempi kuin avosydänleikkaus (6). TAVI-toimenpide on myös avosydänkirurgiaa kustannusvaikuttavampi hoito, muun muassa koska pitkä sairaalahoito ja kuntoutusjakso jäävät pois (9,10). TAVI-bioläppä näyttää myös kestävän ainakin 6 vuoteen yltävässä seurannassa vähintään yhtä hyvin kuin kirurginen bioläppä (11,12).
Tämän tutkimuksen perusteella niin sanottu minimalistinen TAVI-toimenpide keskussairaalassa sydänangiosalissa suoritettuna oli turvallinen ja hoitotulokset olivat yhteneväisiä kansainvälisten samalla läppätyypillä tehtyjen satunnaistettujen tutkimusten kanssa (taulukko 4). Riskipisteiden perusteella tässä tutkimuksessa hoidetut potilaat olivat lähinnä keskisuuren riskin potilaita, mutta potilaiden keski-ikä oli kolme vuotta vanhempi kuin keskisuuren riskin Surtavi-tutkimuksessa (5).
{{embed-asset-69378}}Tässä aineistoissa todettiin hiukan suurempi 30 vrk:n kuolleisuus kuin samanikäisillä potilailla, jotka hoidettiin TAVI-toimenpiteellä vuonna 2015 eräissä suomalaisissa yliopistosairaaloissa (13). Verisuonikomplikaatioiden ilmaantuvuus oli aineistossa sen sijaan pienempi (13).
Keskussairaaloiden tuloksia voidaan pitää hyvinä senkin takia, että jokainen keskus aloitti toimenpiteet ilman aiempaa kokemusta, ”nollasta”. On osoitettu, että tiimin toiminnan tulokset paranevat reiluun 100 hoidettuun potilaaseen saakka (14). Näin ollen keskussairaaloiden tiimien toimenpiteiden tulokset olisivat todennäköisesti entisestään parantuneet, ellei keskittämisasetus olisi lopettanut toimintaa kokonaan. Lisäksi 40 vuosittaisen operaattorikohtaisen TAVI-toimenpiteen määrä näyttää riittävän turvaamaan toiminnan hyvän tason, mikä on täysin realistinen määrä keskussairaaloissa toimenpidemäärien jatkuvasti kasvaessa (15).
Tutkimuksen vahvuuksina voidaan pitää sitä, että kyseessä on suomalaisella potilasaineistolla tehty monikeskustutkimus, potilaista oli kerätty kattavat tiedot (mukaan lukien esitiedot, riskipisteet, toimenpidetiedot ja komplikaatiot) ja kaikkien potilaiden merkittäviä kliinisiä tapahtumia oli seurattu vuoden ajan. Tutkimuksen heikkoutena on se, että kyseessä on retrospektiivinen rekisteritutkimus, potilaiden raihnaisuutta (gerastenia) ei arvioitu systemaattisesti eikä kustannusvaikuttavuutta verrattu yliopistosairaalassa tehtyihin toimenpiteisiin.
Kontrollikäynnillä toimenpiteen jälkeen TAVI-bioläpän toiminta oli lähes kaikilla erinomaista ja yhdelläkään potilaista ei todettu vaikeaa läpän vierusvuotoa. Valtaosa potilaista sai merkittävän oirehyödyn. Hyvin pieni verisuonikomplikaatioiden ilmaantuvuus tässä aineistossa on mielenkiintoinen löydös, koska se poikkesi selvästi aiemmista kansainvälisistä tutkimuksista (2,3,4,5,6,7). Rutiininomainen ultraäänen käyttö valtimopunktioissa saattoi olla merkittävä tekijä, ja lisäksi kaikki toimenpidelääkärit olivat erittäin kokeneita toimenpidekardiologeja.
Euroopan kardiologisen seuran suosituksessa TAVI-toimenpiteitä tulisi tehdä ainoastaan sairaaloissa, joissa on avosydänkirurginen valmius (8). Näytön aste on edelleen ”C” eli ”asiantuntijan mielipide”, koska tätä kannanottoa tukevia tutkimuksia ei ole julkaistu. Sen sijaan on julkaistu kaksi kansainvälistä rekisteritutkimusta, joissa verrattiin ei-sydänkirurgisessa keskuksessa tehtyjen TAVI-toimenpiteiden tuloksia sydänkirurgisessa keskuksessa tehtyihin (16,17). Saksalaisessa 17 919 potilaan rekisterissä sairaalakuolleisuudessa, aivohalvauksissa sekä muissa komplikaatioissa ei todettu ryhmien välillä eroa (16). Myöskään itävaltalaisessa rekisteritutkimuksessa ei todettu 30 vuorokauden tai vuoden kuolleisuudessa eroa ryhmien välillä potilasaineiston samankaltaistamisen jälkeen (17).
Laajassa 27 760 potilaan eurooppalaisessa selvityksessä hätäsydänkirurgian tarve tuli vain 0,7 %:lle TAVI-toimenpiteellä hoidetuista potilaista. Tutkimuksessa todettiin, että hätästernotomiaan ajautuneista potilaista oli vuoden kuluttua hengissä vain 40 % (18). Näin ollen vain 1,6 potilasta tuhatta TAVI-toimenpiteellä hoidettua potilasta kohden hyötyi avosydänkirurgisesta valmiudesta. On myös huomattavaa, että eri läppätyyppeihin liittyy erilainen riski vakavimpiin komplikaatioihin: itsestään laajentuvalla läpällä riski sellaiseen nousevan aortan vaurioitumiseen, joka voisi edes periaatteessa vaatia avosydänkirurgista korjausta on hyvin pieni (vähäisempi kuin 1:500) (2,3,4,5,6,7,19,20). Näin ollen avosydänkirurgisen valmiuden ylläpitäminen TAVI-toimenpiteessä ei ole todennäköisesti kustannusvaikuttavaa edes avosydänkirurgian piirissä olevien nuorempien potilaiden kohdalla.
TAVI-toiminnan aloittamiselle keskussairaaloissa oli monia syitä. Monella iäkkäällä potilaalla on toive, että toimenpiteen voisi tehdä hänet aiemmin tutkinut toimenpidelääkäri omassa sairaalassa, ilman raskaaksi koettua matkustamista ja potilassiirtoa. Lisäksi suuri osa TAVI-toimenpiteeseen tulevista potilaista on rajattu avosydänkirurgian ulkopuolelle. TAVI-toimenpide on muuttunut entistä turvallisemmaksi, kun toimenpidetekniikka ja -välineistö ovat nopeasti kehittyneet. Toimenpiteeseen perehtyminen on parantanut keskussairaalakardiologien ammatillista osaamista sekä auttanut kehittämään potilasvalintaa, ja mahdollisuus haastaviin toimenpiteisiin koetaan tärkeänä erikoislääkärien rekrytoinnin kannalta kardiologivajeesta kärsivissä keskussairaaloissa (21). Yliopistosairaalassa ostopalveluna tehdystä toimenpiteestä aiheutuu keskussairaalalle myös merkittäviä lisäkustannuksia.
TAVI-toimenpiteiden keskittäminen saattaa viivästyttää aorttaläppäahtaumapotilaiden hoitoon pääsyä etenkin poikkeustilanteessa, kuten koronapandemian aikana, koska pandemia on aiheuttanut elektiivisten sydäntoimenpiteiden perumisia yliopistollisissa sairaaloissa. Merkittävässä aorttaläppäahtaumassa 3 kk:n jonotukseen TAVI-toimenpiteeseen liittyy 2 %:n kuoleman ja 12 %:n sairaalahoitoon joutumisen riski (22).
Belgiassa liian vähäiset TAVI-toiminnan resurssit ohjaavat aorttaläppäahtaumapotilaita kirurgiseen hoitoon, vaikka heidät voitaisiin hoitaa kustannusvaikuttavammin TAVI-toimenpiteellä (23). Aorttaläppäahtaumaa sairastavien potilaiden määrän kasvaessa tulee huolehtia potilaiden pääsystä toimenpiteeseen viikkojen kuluessa hoitopäätöksestä, ja kiireelliset tapaukset on kyettävä hoitamaan jopa päivystyksellisesti.
Vuonna 2015 keskussairaaloissa aloitettu TAVI-toiminta oli pioneerimaista ja muistuttaa monelta osin 1990-luvulla keskussairaaloissa aloitettua sepelvaltimoiden pallolaajennustoimintaa, jota aikanaan myös vastustettiin (24), mutta joka on sittemmin vakiintunut keskeiseksi osaksi sydänpotilaiden tasa-arvoista hoitoa eri puolilla Suomea. Toimenpidehoitoa vaativa aorttaläppäahtauma on nopeasti yleistymässä väestön ikääntyessä.
Tämän ja kansainvälisten tutkimusten myötä jää tärkeitä näkökohtia ratkaistavaksi siirryttäessä hyvinvointialueille. Ensinnäkin onko avosydänkirurgisen valmiuden ylläpitäminen TAVI-toimenpiteissä kustannusvaikuttavaa? Toisekseen löytyykö lääketieteellisiä perusteita keskittää erityisesti iäkkäiden avosydänkirugian ulkopuolella olevien potilaiden TAVI-toimenpide enää yliopistollisiin sairaaloihin? Kolmanneksi, keskittämisasetuksen linjausten tulisi erikoisalasta riippumatta perustua kansalliseen ja kansainväliseen tutkimustietoon, eikä pelkästään niin sanottuihin asiantuntija-arvioihin.
Kiitokset
Kiitämme dosentti, sydän- ja rintaelinkirurgian erikoislääkäri Janne J. Jokista Päijät-Hämeen keskussairaalasta käsikirjoituksen kriittisestä arvioimisesta.
Tuomas Rissanen: Matka-apuraha ammatilliseen koulutukseen ja luentopalkkio (Medtronic).
Muut kirjoittajat: Ei sidonnaisuuksia.
Tämä tiedettiin
• Paikallispuudutuksessa tehtävä TAVI-toimenpide on ensisijainen vaikean aorttaläppäahtauman hoitomuoto yli 75-vuotiaille potilaille, joilla on tavanomainen aortan ja aorttaläpän anatomia.
• TAVI-toimenpiteiden määrä on väestön ikääntyessä kasvussa.
• Vuonna 2018 voimaan tullut keskittämisasetus kielsi TAVI-toimenpiteet keskussairaaloissa.
Tutkimus opetti
• TAVI-toimenpide keskussairaalassa ilman avosydänkirurgiaa oli turvallinen ja tulokset yhteneväisiä kansainvälisten tutkimusten kanssa.
• Potilaat saivat merkittävän oirehyödyn toimenpiteestä.
• Tutkimuksen tulokset eivät tue nykyistä keskittämisasetusta TAVI-toimenpiteiden suorittamisesta vain yliopistollisissa sairaaloissa, ja keskittämisasetuksen muuttamista tältä osin tulisi harkita.
- 1
- Niemelä M, Laine M, Kiviniemi T ym. Kardiologiset toimenpiteet Suomessa 2020: ylilääkärikysely. Sydänääni 2021.
- 2
- Smith CR, Leon MB, Mack MJ ym. Transcatheter versus surgical aortic-valve replacement in high-risk patients. N Engl J Med 2011;364:2187–98.
- 3
- Adams DH, Popma JJ, Reardon MJ ym. Transcatheter aortic-valve replacement with a self-expanding prosthesis. N Engl J Med 2014;370:1790–8.
- 4
- Leon MB, Smith CR, Mack MJ ym. Transcatheter or surgical aortic-valve replacement in intermediate-risk patients. N Engl J Med 2016;374:1609-20.
- 5
- Reardon MJ, Van Mieghem NM, Popma JJ ym. Surgical or transcatheter aortic-valve replacement in intermediate-risk patients. N Engl J Med 2017;376:1321–31.
- 6
- Mack MJ, Leon MB, Thourani VH ym. Transcatheter aortic-valve replacement with a balloon-expandable valve in low-risk patients. N Engl J Med 2019;380:1695–705.
- 7
- Popma JJ, Deeb GM, Yakubov SJ ym. Transcatheter aortic-valve replacement with a self-expanding valve in low-risk patients. N Engl J Med 2019;380:1706–15.
- 8
- Vahanian A, Beyersdorf F, Praz F ym. 2021 ESC/EACTS Guidelines for the management of valvular heart disease. Eur Heart J 2021;43:561–632.
- 9
- Geisler BP, Jørgensen TH, Thyregod HGH, Pietzsch JB, Søndergaard L. Cost-effectiveness of transcatheter versus surgical aortic valve replacement in patients at lower surgical risk: results from the NOTION trial. EuroIntervention: Journal of EuroPCR in collaboration with the Working Group on Interventional Cardiology of the European Society of Cardiology 2019;15:e959–67.
- 10
- Baron SJ, Wang K, House JA ym. Cost-effectiveness of transcatheter versus surgical aortic valve replacement in patients with severe aortic stenosis at intermediate risk. Circulation 2019;139:877–88.
- 11
- Søndergaard L, Ihlemann N, Capodanno D ym. Durability of transcatheter and surgical bioprosthetic aortic valves in patients at lower surgical risk. J Am Coll Cardiol 2019;73:546–53.
- 12
- Makkar RR, Thourani VH, Mack MJ ym. Five-year outcomes of transcatheter or surgical aortic-valve replacement. N Engl J Med 2020;382:799–809.
- 13
- Eskola M, Varenhorst C, Mäkikallio T ym. Aorttaläpän ahtauman hoito katetritekniikalla. Kansallinen ja kansainvälinen vertaisarviointi. Suom Lääkäril 2016;71:3085–91.
- 14
- Carroll JD, Vemulapalli S, Dai D ym. Procedural experience for transcatheter aortic valve replacement and relation to outcomes: The STS/ACC TVT Registry. J Am Coll Cardiol 2017;70:29–41.
- 15
- Vemulapalli S, Carroll JD, Mack MJ ym. Procedural volume and outcomes for transcatheter aortic-valve replacement. N Engl J Med 2019;380:2541–50.
- 16
- Eggebrecht H, Bestehorn M, Haude M ym. Outcomes of transfemoral transcatheter aortic valve implantation at hospitals with and without on-site cardiac surgery department: insights from the prospective German aortic valve replacement quality assurance registry (AQUA) in 17 919 patients. Eur Heart J 2016;37:2240–8.
- 17
- Egger F, Zweiker D, Freynhofer MK ym. Impact of on-site cardiac surgery on clinical outcomes after transfemoral transcatheter aortic valve replacement. JACC: Cardiovasc Interv 2018;11:2160–7.
- 18
- Eggebrecht H, Vaquerizo B, Moris C ym. Incidence and outcomes of emergent cardiac surgery during transfemoral transcatheter aortic valve implantation (TAVI): insights from the European Registry on Emergent Cardiac Surgery during TAVI (EuRECS-TAVI). Eur Heart J 2018;39:676–84.
- 19
- Sun Y, Li J, Fan R ym. Outcomes of Evolut R versus CoreValve after transcatheter aortic valve implantation: a meta-analysis. Heart Lung Circ 2020;29:288–94.
- 20
- Noble S, Stortecky S, Heg D ym. Comparison of procedural and clinical outcomes with Evolut R versus Medtronic CoreValve: a Swiss TAVI registry analysis. EuroIntervention: Journal of EuroPCR in collaboration with the Working Group on Interventional Cardiology of the European Society of Cardiology 2017;12:e2170–6.
- 21
- Rissanen TT, Ylitalo A, Mäkikallio T. Sepelvaltimotaudin kajoava hoito Suomessa 2020-luvulla. Suom Lääkäril 2021;76:335.
- 22
- Elbaz-Greener G, Masih S, Fang J ym. Temporal trends and clinical consequences of wait times for transcatheter aortic valve replacement: a population-based study. Circulation 2018;138:483–93.
- 23
- Bakelants E, Belmans A, Verbrugghe P ym. Clinical outcomes of heart-team-guided treatment decisions in high-risk patients with aortic valve stenosis in a health-economic context with limited resources for transcatheter valve therapies. Acta Cardiol 2019;74:489–98.
- 24
- Mustonen J, Romo M, Airaksinen J, Nieminen MS, Niemelä K. Sepelvaltimotaudin invasiivisen tutkimuksen ja hoidon toteutuminen Suomessa ja muualla Euroopassa. Suom Lääkäril 2000;55:2883–6.
TAVI in hospitals without cardiothoracic surgical support in Finland between 2015 and 2018
BackgroundFrom 2018, the TAVI procedure (transcatheter aortic valve implantation) was prohibited in hospitals without cardiothoracic surgical support in Finland. Before the regulation entered into force, TAVI operations were performed in four central hospitals.
MethodsIn 2015–2018, the TAVI procedure was performed in 174 patients with the same self-expanding valve type (EvolutR, Medtronic). Except for one, all procedures were performed under local anaesthesia via the femoral artery in the catheterization laboratory using the minimalist approach.
ResultsThe average age of patients was 83 years. Before the procedure, patients were very symptomatic: 80% had NYHA ≥ 3 symptoms. The mean Euroscore II and STS scores were 4.1% and 3.7%, respectively. Three (1.7%) patients had vascular complications that required surgery. Two patients died during the procedure (1.1%). Five (2.9%) patients had died within 30 days and nine (5.2%) within 12 months. In the follow up, 84% of patients experienced symptom relief. Ninety-seven percent of patients had no moderate or severe paravalvular regurgitation in the follow up and the mean valvular gradient was 8 mmHg.
ConclusionsTAVI procedures carried out in central hospitals without cardiothoracic surgical support were safe and effective and the results comparable to previously reported randomised trials.
Tuomas Rissanen, Iina Repo, Tomi Kaukonen, Jarkko Niva, Kai Nyman, Tuomas Paana, Tuomas Varis, Pasi Karjalainen
Tuomas T. Rissanen
M.D., Ph.D., Associate Professor, Head of Cardiology
Heart Center, Central Hospital of North Karelia